Этапы оказания медицинской помощи сельским жителям. I
Лекарственные здравпункты организуют на предприятиях с числом рабочих 1000 и более, фельдшерские - до 1000 человек.
МСЧ создаются на крупных предприятиях с количеством работников 4000 и более, а на предприятиях химической, угольной, нефтеперерабатывающей и горнорудной промышленности - 2000 и более.
Особая роль в системе медицинского обслуживания работающего населения в РФ принадлежит здравпунктам на промышленных предприятиях.
Медицинское обслуживание работников осуществляется по цеховому принципу, который заключается в назначении одной должности цехового терапевта из расчета на 1500-2000 рабочих.
На здравпункты возлагаются следующие основные задачи:
· оказание медицинской помощи при заболеваниях и состояниях как представляющих непосредственную угрозу жизни работника, так и при отсутствии таковой;
· организация медицинской эвакуации;
· проведение мониторинга состояния здоровья и условий труда, в том числе экспресс-диагностика здоровья работников предприятия при выходе на работу, во время работы и после ее окончания;
· участие в предварительных и периодических медицинских осмотрах работников; проведение мероприятий по предупреждению профессиональных, инфекционных и неинфекционных заболеваний и травматизма;
· непосредственное участие в организации оказания первой медицинской помощи и эвакуации при возникновении различных ЧС и ликвидации медицинских последствий аварийных ситуаций на предприятии.
Большую роль в деятельности цеховых терапевтов играет профилактических работа. Она может быть эффективной только при условии должного изучения особенностей данного производства и условий труда работников, а также знание конкретной профессиональной патологии. На основе изучения технологических и санитарно-гигиенических особенностей производства, врачи МСЧ разрабатывают соответствующие мероприятия по снижению заболеваемости и производственного травматизма.
В Российской Федерации в сельской местности проживает немногим менее 30\% населения страны.
Медицинская помощь сельскому населению строится на основных принципах организации здравоохранения. Однако факторы, определяющие различия между городом и деревней, влияют на организационные формы и методы работы сельских медицинский учреждений: характер расселения жителей, радиус обслуживания, сезонность работ, воздействие погодных условий при полевых работах, специфические условия трудового процесса, неустроенность хозяйственно-бытовой деятельности и бытовых условий, регионально-национальные особенности и обычаи, образовательный и культурный уровень и др.
Основными особенностями организации медицинской помощи сельскому населению России были и являются в настоящее время:
Этапность;
Наличие специальных лечебно-профилактических учреждений в структуре сельского здравоохранения;
Специальные организационные формы и методы работы медицинского персонала и ЛПУ в целом.
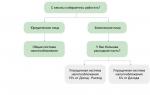
Условно выделяют 3 этапа оказания врачебной помощи сельским жителям. Основными организационными формами медицинской помощи являются стационарная и разъездная.
Первый этап - сельский врачебный участок, охватывающий территорию с радиусом 5-10-15 км (в разных областях России) и включающий следующие ЛПУ: сельскую участковую больницу, врачебную амбулаторию, фельдшерские и фельдшерско-акушерские медпункты, здравпункты, на промышленных и сельскохозяйственных предприятиях ясли-сады и др. На этом этапе сельские жители получают квалифицированную медицинскую помощь (терапевтически, хирургическую, акушерскую и гинекологическую, стоматологическую, в ряде случаев - педиатрическую). Эти условия наиболее соответствуют соблюдению принципов общеврачебной практики и семейного медико-социального обслуживания.
ФАП организуется в населенных пунктах с числом жителей от 700 и более, при расстоянии до ближайшего медицинского учреждения не менее 5 км, а при удаленности более 7 км от ближайшего медицинского учреждения ФАП может быть организован в населенных пунктах с числом жителей 300-500 человек.
Основными задачами ФАП являются: оказание доврачебной помощи и проведение санитарно-оздоровительных и противоэпидемических мероприятий, направленных на профилактику заболеваний, снижение заболеваемости и травматизма, повышение санитарно-гигиенической культуры населения. Фельдшер ФАП оказывает первую медицинскую помощь при острых заболеваниях и травмах, проводит прививочную работу, физиотерапевтические мероприятия, и в полном объеме выполняет назначение врача, организует патронаж детей и беременных женщин, под руководством врача проводит профилактические, противоэпидемические и санитарно-гигиенические мероприятия.
Следующим вторым этапом обеспечения сельского населения медицинской помощью является районное звено во главе с центральной районной больницей (ЦРБ), ЦРБ имеются во всех районных административных территориях. В каждом районном центре функционирует центр государственного санитарно-эпидемиологического надзора (ГСЭИ). В структуре здравоохранения районов такие могут быть межрайонные специализированные центры, номерные больницы, диспансеры, центры здоровья, здравпункты, районные и городские больницы и др.
Третий этап (уровень) медицинской помощи сельскому населению областные учреждения здравоохранения, расположенные в областном центре (областная больница с консультативной поликлиникой, диспансеры, стоматологическая поликлиника, областной центр государственного санэпиднадзора и др.). На этом этапе оказывается высококвалифицированная медицинская помощь практически по всем специальностям.
Особенности оказания первичной медицинской помощи женщинам.
Приказ № 50 (скорей всего!) кому попадется пиши Оле, материал по ходу экзамена скинет
Организация первичной медицинской помощи по принципу общей практики (семейной медицины).
Семейная медицина - это наблюдение и лечение пациента на протяжении всей его жизни.
Основные преимущества системы семейной медицины:
Целостный подход к здоровью наблюдаемых семей;
Доступность и удобство лечения;
Возможность ранней диагностики тяжелых и угрожающих жизни заболеваний;
Посещение пациента на дому;
Проведение профилактики;
Оказание психологической помощи пациенту и его семье.
Семейная медицина - это наиболее эффективное медицинское консультирование, так как врач
Длительно наблюдает пациента и его окружение;
Лечит пациента индивидуально в удобной и привычной для него обстановке (дома или в своем кабинете);
Знает всю семью пациента, легко налаживает отношения;
При необходимости назначает пациента к узкому специалисту.
Врач общей практики первым видит пациента, оценивает его состояние, ставит предварительный диагноз. Эта специальность - врач общей практики - сочетает в себе биологические, клинические дисциплины и психологию, что позволяет обеспечивать непрерывную и всестороннюю помощь человеку и его семье.
Врач общей практики лечит людей всех возрастов, он не ограничен узкими рамками одной дисциплины, тем самым он обеспечивает комплексный и индивидуальный подход к пациенту. К семейному доктору можно обратиться с вопросами не только медицинского характера.
Основа деятельности отделения врача общей практики - работа с семьями. Главными целями работы семейной медицинской сестры являются сохранение здоровья и профилактика заболеваний у своих подопечных. Семейная медицинская сестра должна учитывать факторы, отрицательно воздействующие на здоровье подопечных: курение, злоупотребление алкоголем, наркомания, а также профессиональные вредности. Семейная медицинская сестра должна быть компетентна в вопросах гуманитарных наук - быть хорошим педагогом и психологом. Проводить манипуляции (массаж, физиотерапевтических мероприятия и тд).
Медицинская помощь сельскому населению основана на тех же принципах, что и городскому населению, но особенности жизни сельского населения (характер расселения, низкая плотность населения, специфические условия трудового процесса, хозяйственно-бытовой деятельности и быта, плохое качество или отсутствие дорог) требуют создания особой системы организации лечебно-профилактической помощи. Организация медицинской помощи на селе, её объем и качество зависят от удаленности медицинских учреждений от места жительства пациентов, укомплектованности ЛПУ квалифицированными кадрами и оборудованием, возможности получения специализированной медицинской помощи. Особенностью медицинского обслуживания сельского населения является этапность оказания медицинской помощи. Существуют три этапа оказания медицинской помощи сельским жителям:
1. Сельский врачебный участок - объединяет сельскую участковую больницу, врачебную амбулаторию, фельдшерско-акушерские пункты, фельдшерские пункты, детские дошкольные учреждения, фельдшерские здравпункты на предприятиях, профилакторий. На этом этапе сельское население может получать квалифицированную медицинскую помощь. Квалифицированная медицинская помощь - врачебная медицинская помощь, оказываемая гражданам при заболеваниях, не требующих специализированных методов диагностики, лечения и использования сложных медицинских технологий.
2. Районные медицинские учреждения - ЦРБ, районные больницы, районные центры государственного санитарно-эпидемиологического надзора. На этом этапе сельские жители получают специализированную медицинскую помощь.
3. Республиканские (краевые, областные) медицинские учреждения: Республиканские (краевые, областные) - больницы, диспансеры, поликлиники, центры государственного санитарно–эпидемиологического надзора. На этом этапе оказывается высококвалифицированная и узкоспециализированная медицинская помощь.
102 Первый этап. Сельский врачебный участок включает в себя следующие медицинские учреждения: участковую больницу с амбулаторией (поликлиникой) или самостоятельную больницу (врачебную амбулаторию, ФАП, совхозные (колхозные) медицинские профилактории, аптечные пункты, молочные кухни. Все лечебно-профилактические учреждения, входящие в состав сельского врачебного участка, приближают первичную медико-санитарную помощь к сельскому населению и способствуют успешному решению задач по оказанию этой помощи в условиях значительной отдалённости населенных пунктов от районных и центральных районных больниц.
Первый этап - сельский врачебный участок, где больные получают квалифицированную врачебную помощь; второй этап - районные медицинские учреждения и ведущим учреждением на этом этапе является центральная районная больница, оказывающая специализированную медицинскую помощь по основным ее видам; третий этап - областные учреждения и, в частности, областная больница, в которой оказывается высококвалифицированная специализированная медицинская помощь практически по всем специальностям.
Сельский врачебный участок - первое звено в системе медицинского обслуживания сельского населения. В состав сельского врачебного участка, помимо сельской участковой больницы или самостоятельной врачебной амбулатории, входят фельдшерско-акушерские пункты, сезонные и постоянные ясли, фельдшерские здравпункты при промышленных предприятиях и промыслах. Сеть этих учреждений строится в зависимости от расположения и величины населенных пунктов, радиуса обслуживания, экономики района и состояния дорог. Средняя численность населения на врачебном участке колеблется в пределах 5-7 тыс. жителей при оптимальном радиусе участка 7-10 км (расстояние от пунктового села, в котором расположена СУБ до самого отдаленного населенного пункта сельского врачебного участка). В зависимости от природных и экономико-географических факторов, размеры врачебных участков, численность населения на них могут быть различными.
Все медицинские учреждения, входящие в состав врачебного участка, организационно объединены и работают по единому плану под руководством главного врача участковой больницы.
Ближайшие медицинское учреждение, в которое обращаются сельские жители за медицинской помощью - фельдшерско-акушерский пункт (ФАП), Наличие фельдшерско-акушерских пунктов является одной из особенностей сельского здравоохранения, обусловленной необходимостью приближения медицинской помощи к населению в условиях большого радиуса обслуживания участковой больницы и невысокой плотности сельских жителей.
Рекомендованный норматив числа жителей при организации ФАП-700 и более при расстоянии до ближайшего медицинского учреждения не менее 5 км. Если расстояние до ближайшего медицинского учреждения превышает 7 км, то ФАП организуется в населенных пунктах с числом жителей 300-500.
Основными задачами ФАП являются:
Оказание доврачебной помощи;
Проведение санитарнооздоровительных и противоэпидемических мероприятий по профилактике и снижению заболеваемости и травматизма;
Своевременное и в полном объеме выполнение назначений врача;
Организация патронажа детей и беременных женщин;
Систематическое наблюдение за состоянием здоровья инвалидов войн и ведущих специалистов сельского хозяйства;
Проведение мероприятий по снижению младенческой и материнской смертности.
Основным медицинским учреждением на сельском врачебном участке является участковая больница или самостоятельная врачебная амбулатория (поликлиника).
Независимо от мощности в любой участковой больница должна быть оказана амбулаторная и стационарная помощь терапевтическим и инфекционным больным, помощь в родах, лечебно-профилактическая помощь детям, неотложная хирургическая и травматологическая помощь, стоматологическая помощь.
Различают четыре категории сельских участковых больниц: I - 75-100 коек, II - 50-75 коек, III - 35-50 коек, IV - 25-35 коек. Специализация коек в СУБ зависит от их количества. Так, в больницах I категории (75-100 коек) должны быть специализированные койки по терапии, хирургии, акушерству, педиатрии, инфекционным болезням, туберкулезу. Как правило, такие больницы оснащены клинико-диагностическим оборудованием. В больницах IV категории (25-35 коек) должны быть койки по терапии, хирургии и акушерству.
При сельской участковой больнице на правах отделения должна быть передвижная амбулатория для приближения врачебной помощи.
Основными функциями сельского врачебного участка являются:
Оказание лечебно-профилактической помощи населению;
Проведение санитарно-противоэпидемической работы.
Амбулаторная медицинская помощь оказывается населению сельского врачебного участка в участковой больнице и на фельдшерско-акушерских пунктах. Врачи СУБ ведут амбулаторный прием взрослых и детей, оказывают помощь на дому и неотложную помощь. Врач на селе должен быть врачом общей врачебной практики (семейным врачом), он должен быть продолжателем традиций земского врача.
В организации медицинской помощи в СУБ можно выделить следующие особенности:
Нет четкого ограничения времени амбулаторного приема;
Часы приема больных должны назначаться в наиболее удойное для населения время с учетом сезонности сельскохозяйственных работ;
Возможность приема больного фельдшером при отсутствии врача по той или иной причине;
Вызовы на дом осуществляются врачом лишь в пунктовом селе, вызовы на дом в другом населенном пункте сельского врачебного участка осуществляются фельдшером;
Дежурство в стационаре с правом пребывания дома и обязательной информацией персонала о своем местонахождении на случай необходимости оказания неотложной помощи.
103 Второй этап . Районные медицинские учреждения : центральная районная и расположенные на территории района так называемые зональные районные больницы с поликлиниками и отделениями скорой и неотложной медицинской помощи, районные диспансеры и другие медицинские учреждения
Второй этап медицинской помощи сельским кителям:
Районные учреждения здравоохранения: центральная районная больница, номерные районные больницы, районный центр госсаннадзора, диспансеры, медико-санитарные части и др.
Основным звеном в системе организации медицинской помощи сельским жителям является центральная районная больница (ЦРБ), в которой оказывается специализированная помощь по основным её видам жителям всего района, соответственно всех сельских врачебных участков.
Основные задачи ЦРБ:
Обеспечение населения района и районного центра квалифицированной специализированной медицинской помощью;
Оперативное и организационное методическое руководство учреждениями здравоохранения в районе;
Планирование, финансирование и организация материально-технического снабжения учреждений здравоохранения района;
Разработка и осуществления мероприятий по повышению качества медицинской помощи и улучшению здоровья населения.
Помимо ЦРБ, расположенной в районном центре на территории района могут быть другие районные больницы, так называемые "номерные", которые могут выполнять функцию филиала ЦРБ или специализироваться по тем или другим видам медицинской помощи. На так называемом приписном участке, т.е. на участке расположенном вокруг ЦРБ, нет сельской участковой больницы, её функции выполняет сама ЦРБ.
Главный врач ЦРБ является одновременно и главным врачом района. В своей работе по руководству здравоохранением района и центральной районной больницей главный врач ЦРБ опирается на своих заместителей;
По организационно-методической работе (обычно он заведует оргметодкабинетом ЦРБ);
По детству и родовспоможению;
По медицинской части;
Организационные формы руководства:
1. Работа медицинского Совета при главном враче ЦРБ.
2. Деятельность оргметодкабинета ЦРБ.
3. Деятельность районных специалистов.
Оргметодкабинет и врачей специалистов ЦРБ главный врач использует для организационно-методического руководства учреждениями здравоохранения района, которое осуществляется путем:
Организацией плановых выездов врачей - специалистов в сельские участковые больницы для консультации и оказания практической помощи врачам этих учреждений по вопросам лечебно-диагностической и профилактической работы;
Систематического изучения работниками оргметодкабинета основных качественных показателей работы медицинских учреждений района - разработка на этой основе мероприятий по повышению квалификации медицинского персонала.
Для повышения квалификации врачей на базе центральной районной больницы организуются и проводятся клинико-аналитические конференции, семинары, совещания, лекции и доклады силами районных и областных специалистов, на которых врачи знакомятся с новыми методами работы лучших лечебно-профилактических учреждений области, региона. Специализация и повышение квалификации средних медицинских работников ФАП проходит также на базе ЦРБ.
В настоящее время приоритетным направлением в развитии сельского здравоохранения является укрепление и совершенствование амбулаторно-поликлинической помощи: организуются новые приписные терапевтические и педиатрические участки, развиваются различные виды передвижной медицинской помощи, в частности, выездные врачебные бригады, передвижные стоматологические кабинеты и протезные лаборатории. Большое внимание уделяется скорой и неотложной медицинской помощи в сельских районах, укомплектованию их врачами и средним медицинским персоналом, оснащению современной диагностической и лечебной аппаратурой.
104 Третий этап. Областные медицинские учреждения : областная больница с консультативной поликлиникой и отделением санитарной авиации, диспансеры, стоматологическая поликлиника, психиатрическая больница и др.
Третий этап медицинской помощи сельским жителям - областные учреждения здравоохранения, расположенные в областном центре. Областная больница - основное учреждение на этом этапе. Она является лечебным, научно-организационным, методическим и учебным центром здравоохранения области. Областная больница выполняет следующие основные функции:
Обеспечение населения области в полном объеме высококвалифицированной специализированной консультативной поликлинической и стационарной медицинской помощью;
Организационно-методическая помощь лечебно-диагностическим учреждениям области в их деятельности;
Координация лечебно-профилактической и организационно-методической работы, осуществляемой всеми специализированными медицинскими учреждениями области;
Оказание экстренной медицинской помощи средствами санитарной авиации и наземного транспорта с привлечением врачей-специалистов различных учреждений;
Руководство и контроль за статистическим учетом и отчетностью ЛПУ области;
Анализ и управление качеством медицинской помощи, оказываемой в самой областной больнице и во всех лечебно-профилактических учреждениях области;
Изучение и анализ заболеваемости, инвалидности, общей и младенческой смертности населения области;
Участие в разработке мероприятий, направленных на их снижение;
Обобщение и распространение передового опыта работы лечебно-профилактических учреждений области по внедрению новых организационных форм оказания медицинской помощи населению, применению современных методов диагностики и лечения;
Проведение мероприятий по специализации и усовершенствованию врачей и среднего медицинского персонала лечебно-профилактических учреждений области;
Структурные отделения областной больницы: стационар, консультативная поликлиника, лечебно-диагностические отделения, кабинеты и лаборатории, оргметодотдел с отделением медицинской статистики, отделение экстренной и планово-консультативной помощи.
При областной больнице должен быть пансионат для больных, приезжающих из районов области, и общежитие для медицинских работников, приезжающих на различные виды специализации.
Отделение экстренной и планово-консультативной медицинской помощи:
Оказывает экстренную и планово-консультативную помощь на месте по вызовам из районов;
Обеспечивает транспортировку больных в специализированные врачебные учреждения области и за пределы области, срочную доставку различных медицинских препаратов и средств, необходимых для спасения жизни больных, а так же для проведения срочных противоэпидемических мероприятий;
Поддерживает постоянную связь с бригадами, направленными для оказания медицинской помощи;
Организационно-методическая работа является составной частью деятельности всех отделений больницы. Каждое отделение выполняет роль организационно-методического центра для лечебно-профилактических учреждений области. Эту работу координирует организационно-методический отдел обл. больницы, который выполняет функции:
Изучает объем и характер деятельности лечебно-профилактических учреждений области;
Оказывает организационно-методическую и лечебно-консультативную помощь органам и учреждениям здравоохранения области;
Изучает показатели здоровья населения области;
Организует повышение квалификации кадров;
Специализация и усовершенствование медицинских кадров проводится в областной больнице:
На областных семинарах, конференциях, декадниках;
На рабочих местах с полным отрывом от работы;
На прерывистых курсах с частичным отрывом от работы;
С участием специалистов областной больницы на базе городских и центральных районных больниц.
В настоящее время можно выделить следующие задачи сельского здравоохранения и пути их решения:
1. Приближение к городским ЛПУ и повышение качества амбулаторно-поликлинической помощи путем:
Строительства сельских врачебных амбулаторий, работа врачей общей практики, семейных;
Развитие сети приписных терапевтических и педиатрических участков;
Расширение передвижных видов медицинской помощи.
2. Приближение специализированной помощи путем:
Укрепления ЦРБ;
Создания межрайонных специализированных отделений;
Создание передвижных стоматологических кабинетов и зубопротезных лабораторий.
105 Система ОХРАНЫ МАТЕРИНСТВА И ДЕТСТВА. гос программа « родовые сертификаты»(см вопрос 106)
Охрана материнства и детства (ОМИД) - это система государственных общественных и медицинских мероприятий, обеспечивающие рождение здорового ребенка, правильно и всестороннее развитие подрастающего поколения, предупреждение и лечение болезней женщин и детей. Задачи: рациональное питание и физическое развитие. 6 группа - школьный возраст. задачи - приучение детей к оздоровительным процедурам, проведение санитарно-гигиенического обучения, пропаганда здорового образа жизни. Принципы организации медицинской помощи матерям и детям. 1. Принцип единого педиатра - то есть одним врачом обслуживаются дети от 0 до 14 лет 11 мес. 29 дней. С 1993 года детское население по контракту может обслуживаться двумя педиатрами. 2. Принцип участковости. Размер педиатрического участка 800 детей. Центральный фигурой амбулаторно-поликлинической сети является участковый педиатр; сейчас повышается ответственность участкового педиатра в рамках обязательного медицинского страхования (ОМС) и ищутся критерии индивидуальной ответственности (или персонификации). 3. Диспансерный метод работы. Все дети, независимо от возраста, состояния здоровья, места проживания и посещения организованных дошкольных и школьных учреждений обязательно осматриваться в рамках профилактических осмотров, что как вакцинопрофилактика проводится бесплатно. 4. Принцип объединения, то есть женские консультации объединены с родильными домами, детские поликлиники объединяются со стационарами. 5. Принцип чередования медицинского обслуживания: на дому, в поликлинике, в дневном стационаре. На амбулаторный прием в поликлинику приходят только здоровые дети либо реконвалесценты, больные обслуживаются на дому. 6. Принцип преемственности. Осуществляется между женской консультацией, роддомом и детской поликлиникой в виде · дородового патронажа · посещения новорожденного в течение 3 дней после выписки из роддома · ежемесячные осмотры младенца в детской поликлинике в течение 1 года жизни 7. для женской консультации - принцип ранней постановки на диспансерный учет (до12 мес.) 8. принцип социально-правовой помощи то есть существует кабинет юриста в детской поликлинике и женской консультации 3.Учреждения ОМИД. Учреждения охраны детства. 1. Амбулаторно-поликлинические: · детская поликлиника · детская стоматологическая поликлиника · детская консультация 2. стационарные: · детская больница соматическая · детская инфекционная больница · детское отделение в структуре общесоматических взрослых больниц 3. Специализированные · дома ребенка · детские санатории · детские ясли · детские молочные кухни · для отсталых в развитии детей Охрана материнства · женские консультации · родильные дома · акушерско-гинекологические отделения соматических больниц · отделения патологии беременных общесоматических больниц. Все учреждения ОМИД делятся на категории и типы. Рассмотрим это на примере категорий роддомов. 1 категория (высокая) 150 - 200 коек 2 категория - 101 - 150 коек 3 категория 81 - 100 коек 4 категория - 60-80 коек
106 Женская консультация, родильный дом: их задачи, структура, показатели деятельности, гос программа « родовые сертификаты»
Женская консультация. Задачи: 1. проведение профилактических мероприятий с целью снижения осложнений в беременности 2. проведение профилактических осмотров всех женщин 3. диспансерный учет беременных, а также больных с хроническими гинекологическими заболеваниями. 4. Организационно-методическая работа 5. санитарно-гигиеническое воспитание, пропаганда здорового образа жизни. Структура женской консультации: · регистратура · кабинеты участковых специалистов (размер участка 3400-3800 женщин от 15 лет и старше). 6. Процедурный кабинет. 7. Кабинет психоподготовки к родам. 8. Кабинет юриста 9. кабинет стоматолога 10. кабинет венеролога Учетная документация женской консультации 1. индивидуальная карта беременной и роженицы 2. статический талон 3. лист нетрудоспособности 4. обменная карта 5. экстренное извещение 6. контрольная карта диспансерных наблюдений 7. дневник врача поликлиники Отчетные формы женской консультации . · Форма 30 · форма 16 ВН · отчет о беременных и роженицах (форма №32, страховые показатели работы женской консультации). Количественные показатели - см. Взрослую поликлинику. Качественные: 1. Удельные вес поздней постановки на диспансерный учет 2. удельный вес патологии беременных 3. удельный вес недоношенных детей 4. материнская смертность (на 1000 населения) 5. анте- и интранатальная смертность 6. перинатальная смертность 7. показатели обследования на Rh- фактор 8. заболеваемость гинекологическими заболеваниями (общая и с ВУТ)
Родильный дом - учреждение стационарного типа оказывающее медицинскую помощь роженицами, может быть самостоятельным или объединенным с женской консультацией. Структурные подразделения родильного дома: 1. Приемно-пропускной блок, работающий по типу санпропускника, смотровая, санобработка 2. физиологическое отделение 3. обсервационное отделение 4. отделение патологии беременности Основным измерителем деятельности родильного дома является койко-день - 1 день, проведенный одним больным на одной койке, это и отчетный, и плановый показатель. Учетные документы родильного дома: · история родов · карта прерывания беременности · карта выбывшего из стационара · история развития новорожденного · врачебное свидетельство о перинатальной смертности Отчетные документы родильного дома: · форма №14 (отчет стационара), по ней рассчитываются следующие показатели : 1. оборот койки - число больных, пролеченных на одной койке за 1 год 2. средняя занятность койки - среднее число дней, которое койка была занята (отношение общего количества койко-дней к общему количеству коек. Для роддома эта цифра составляет 310 дней. 3. Средняя продолжительность пребывания больного на койке (6 дней в физиологическом отделении) 4. материнская смертность 5. мертво рождаемость 6. Перинатальная смертность 7. частота случае кесарева сечения 8. экспертный разбор каждого случая материнской смертности
Программа «Родовый сертификат»
Программа родовых сертификатов действует с1 января 2006 года во всех регионах России в рамках приоритетного национального проекта “Здоровье”, предусматривающего ряд мер по улучшению демографической ситуации. Эта программа направлена на повышение заинтересованности медицинских организаций в предоставлении качественной медицинской помощи. Основная цель родовых сертификатов – улучшение качества медицинской помощи женщинам в период беременности, во время родов и в послеродовой период, а также во время проведения профилактических медицинских осмотров ребенка в течение первого года жизни в медицинских организациях.
Родовый сертификат является документом дополнительной финансовой поддержки деятельности медицинских организаций, дающий право на оплату услуг по медицинской помощи, предоставляемой медицинскими организациями женщинам в период беременности, в период родов и в послеродовом периоде, а также во время проведения профилактических медицинских осмотров ребёнка в течении первого года жизни. Сертификат выдается беременной женщине, состоящей на учёте по беременности начиная с 30 недель при одноплодной беременности и с 28 недель при многоплодной беременности.
Родовый сертификат состоит из шести частей: регистрационной (корешок), четырёх талонов и собственно сертификата:
· Корешок родового сертификата предназначен для подтверждения его выдачи, остаётся в лечебно-профилактическом учреждении, выдавшем сертификат.
· Талон № 1 родового сертификата предназначен для оплаты медицинских услуг, оказанных женской консультацией в период беременности (3 тыс. рублей за каждую женщину, получившую соответствующие услуги). Передаётся из консультации в региональное отделение Фонда социального страхования для оплаты.
· Талон № 2 родового сертификата используется для оплаты медицинской помощи, оказанных женщинам во время родов в учреждениях родовспоможения (6 тыс. рублей за каждую женщину, получившую соответствующие услуги). Передаётся из роддома или родильного отделения в региональное отделение Фонда социального страхования для оплаты.
· Талон № 3 состоит из двух частей. Талон № 3-1 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за первые шесть месяцев диспансерного наблюдения ребёнка (1 тыс. рублей за каждого ребенка, поставленного в течение первого года жизни в возрасте до 3 месяцев на диспансерный учет и получившего в течение следующих 6 месяцев с даты постановки на учет соответствующие услуги). Талон № 3-2 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за вторые шесть месяцев диспансерного наблюдения ребёнка (1 тыс.рублей за каждого ребенка, получившего соответствующие услуги). Талоны № 3 передаются из детских поликлиник в региональное отделение Фонда социального страхования для оплаты.
· Родовый сертификат служит подтверждением оказания медицинской помощи женщине в период беременности и родов учреждениями здравоохранения. Родовый сертификат (без талонов), где записывается дата рождения, вес и рост младенца, выдаётся женщине при выписке из родильного дома. К родовому сертификату прилагается Памятка, содержащая информацию о правах и обязанностях женщины в рамках реализации программы «Родовый сертификат».
Региональное отделение Фонда социального страхования РФ перечисляет средства на оплату услуг медицинской организации на основании заключенного договора и представленных талонов родовых сертификатов, подтверждающих оказание услуг по медицинской помощи женщинам в период беременности (талон № 1), медицинской помощи женщинам и новорожденным в период родов и в послеродовой период (талон № 2), а также диспансерному (профилактическому) наблюдению ребенка в течение первого года жизни (талоны № 3-1 и 3-2);
107 Цент планирование семьи: задачи функции структуры
Центр планирования семьи и репродукции обеспечивает оказание специализированной консультативной и лечебно-диагностической помощи при нарушениях репродуктивного здоровья на фоне эндокринопатий в различных половозрастных группах диапазоном от 14 до 60 лет за счет комплексного подхода, четкой специализации, стандартизации современных технологий, профилактики, диагностики и лечения репродуктивных нарушений.
Основными задачами Центра планирования семьи репродукции являются:
· обеспечение государственной политики в области охраны репродуктивного здоровья населения г. Омска;
· проведение комплекса мероприятий по профилактике нарушений репродуктивного здоровья населения г. Омска;
· сокращение сроков восстановления утраченного здоровья путем внедрения в практику работы современных технологий, профилактики, диагностики и лечения;
· обеспечение комплекса мероприятий по охране репродуктивного здоровья подростков г. Омска.
Основной функцией является оказание специализированной амбулаторной лечебно-диагностической и консультативной помощи по широкому кругу проблем, связанных с охраной репродуктивного здоровья населения:
· преконцепционная подготовка беременности у женщин с эндокринопатиями;
· оказание консультативной помощи по вопросам планирования семьи, контрацепции, предупреждения нежелательной беременности у женщин фертильного возраста, страдающих эндокринопатиями;
· медицинская, психологическая и психотерапевтическая помощь подросткам с нарушениями становления репродуктивной функции;
· диагностика и лечение бесплодного брака;
· оказание помощи женщинам и мужчинам переходного возраста с целью сохранения и продления их социального функционирования и улучшения качества жизни;
· выявление патологии молочной железы;
· организационно-методическая работа с женскими консультациями по вопросам охраны репродуктивного здоровья, анализ распространенности абортов и контрацепции, разработка предложений по совершенствованию этой работы;
· повышение квалификации специалистов в ЛПУ и медико-санитарное просвещение по вопросам охраны репродуктивного здоровья.
организация работы
В соответствии с задачами и функциями Центр планирования семьи и репродукции ведет следующие специализированные приемы:
1. "Гинекологическая эндокринология"
· осуществляет консультативно-диагностическую помощь по направлениям специалистов-эндокринологов больным с эндокринопатиями;
· диагностику патологии молочных желез и направление в специализированные стационары; предупреждение нежелательной беременности, контрацепция у женщин с эндокринной патологией.
2. "Патологическое становление репродуктивной функции у подростков" (2 ставки врачей гинекологов-ювенологов) осуществляет прием, диагностику, лечение и реабилитацию при:
· задержке полового развития;
· преждевременном половом созревании;
· ожирении;
· заболеваниях щитовидной железы;
· гиперандрогенемии;
· гипоталамическом синдроме;
· сахарном диабете, неврогенной анорексии
3. "Репродуктивное здоровье подростков" - осуществляют профилактику диагностику, лечение и реабилитацию воспалительных заболеваний органов малого таза, ИППП, психосоматических и психологических проблем, нежелательной беременности; подбор контрацепции, аборт раннего срока гестации, комплексная подготовка к прерыванию беременности по медицинским показаниям и направление в специализированный стационар, медико-санитарное просвещение по вопросам охраны репродуктивного здоровья.
4. "Андрология и репродукция" осуществляет прием, диагностику и лечение нарушений полового созревания у юношей, прогноз фертильности мужчин, мужского бесплодия, в т.ч. с эндокринопатиями, консультации мужчин переходного возраста с заболеваниями эндокринной системы (по показаниям консультации специалистов - сексолога, психотерапевта, психолога), комплекс обследования мужчин при проведении ЭКО.
5. �Женское бесплодие� осуществляет прием, диагностику и лечение женского бесплодия, консультации по прогнозу репродуктивной функции женщины, преконцепционную подготовку беременности у женщин с эндокринопатиями, комплексную подготовку женщин для проведения ЭКО.
6. "Здоровье женщины после 40" осуществляет прием, диагностику, лечение и консультации женщин в пре- и постменопаузальном периодах и после овариоэктомии.
7. Приемпсихотерапевта
8. Приемпсихолога
9. Прием сексолога - осуществляется специализированная помощь по вопросам нарушений сексуальных отношений как в супружеской паре, так и индивидуально.
108. Репродуктивные потери. Мероприятия по предупреждению материнской и перинатальной смертности, заболеваемости новорожденных. Совершенствование перинатальной службы в рамках национального проекта «Здоровье».
Репродуктивные потери - это случаи материнской и перинатальной смертности, а также потери продуктов зачатия вследствие абортов и внематочной беременности.
Охрана репродуктивного здоровья--методы, технологи и услуги, которые способствуют становлению,сохранению и укреплению репродуктивного здоровья путем предупреждения устранения нарушений в репродуктивной сфере на протяжении жизни человека;
Под смертностью понимают процесс вымирания населения, характеризующийся статистически зарегистрированным числом смертей в конкретной популяции за определенный период времени
Материнская смертность – показатель, характеризующий число женщин, умерших в период беременности, независимо от ее продолжительности и локализации, или в течение 42 сут после ее окончания от какой-либо причины, связанной с беременностью, отягощенной ею или ее ведением, но не от несчастного случая или внезапно возникшей причины, соотнесенное с числом живорожденных
Перинатальным периодом считается промежуток времени, начиная с 28 нед беременности и кончая 7-м днем жизни новорожденного. В свою очередь он подразделяется на антенатальный (внутриутробный), интранатальный (период родов) и постнатальный (1-я неделя жизни). Показатель перинатальной смертности вычисляется как отношение суммы числа мертворожденных и числа детей, умерших в первые 168 ч жизни, к числу родившихся живыми и мертвыми, умноженное на 1000.
МЛАДЕНЧЕСК СМЕРТНОСТЬ Это число детей умерших до года на 1000 родившихся живыми. Существует 2 способа расчета младенческой смертности. Самый низкий уровень младенческой смертности в Японии (5 промилле), в скандинавских странах 6-7 промилле, в США - 10 промилле. Показатель младенческой смертности рассматривается как оперативный критерий оценки санитарного благополучия населения, уровня и качества медико-социальной помощи, эффективности работы акушерской и педиатрической службы. ВАЖНО унификация понятий «живорожденный», «мертворожденный», «плод» (поздний аборт). рассчитывают такие показатели, как: - ранняя неонатальная смертность (отношение числа детей, умерших на 1-й неделе жизни в данном году, к числу родившихся живыми в данном году, умноженное на 1000) (в России - 6-9‰); - поздняя неонатальная смертность (отношение числа детей, умерших на 2-4-й неделе жизни в данном году, к числу родившихся живыми в данном году, умноженное на 1000); - неонатальная смертность (отношение числа детей, умерших в первые 28 дней жизни в данном году, к числу родившихся живыми в данном году, умноженное на 1000) (в России - 9-11‰); - постнеонатальная смертность (отношение числа детей, умерших в возрасте от 29 дней до 1 года, к разнице между числом родившихся живыми и числом умерших в первые 28 дней жизни, умноженное на 1000) (в России - 7-8‰). Перинатальным периодом с 28 нед беременности и кончая 7-м днем жизни новорожденного. ДЕЛЯТ НА антенатальной (внутриутробный), интранатальный (период родов) и постнатальный (1-я неделя жизни). Факторы влияющие на младенческую смертность: 1. Пол ребенка: мальчики умирают чаще чем девочки. Младенческая смертность у недоношенных детей выше. 2. Возраст матери: самая низкая младенческая смертность у детей родившихся у матерей возраста 20-30 лет. Наибольшая смертность детей наблюдается у первенцев и после 6-7 ребенка. Самый здоровый 4 ребенок. 3. Социально-этнические факторы (в странах с высокой рождаемость высокая младенческая смертность).
МЕРОПРИЯТИЯ ПО ПРЕДУПРЕЖДЕНИЮ МАТЕРИНСКОЙ И ПЕРИНАТАЛЬНОЙ СМЕРТНОСТИ, ЗАБОЛЕ-ВАЕМОСТИ НОВОРОЖДЕННЫХ
снижение влияния факторов риска: соц-экон (благосост, усл труда), соц-биол (наследс, перенес забол), соц-гигиен (активность, питание, труд-отдых, мед грамотность), эколого-гигиенич (содерж в воз и почве и воде всякого), медико-организационн (низк ур-нь доступ-ти помощи, низк ур-нь квалиф-и персонала, несоотв услуг стандартам, низк ур-нь мед актив-ти пац-тов).первичная профилактика (индив, группов, популяц) - компл мер направл-х на предупр появл-я тех или иных забол-й или отклонений в сост-и здор-я. вторич профилак - компл мед, соц, сан-гиг, психол и иных мер, направл на раннее выявл забол-й и предупр обострений и хронизации. третич прфил - мед, психол, педаг, соц меропр-я направл на восстан или компенс наруш-х физиол, соц ф-й орг-ма, кач-ва жизни и трудоспости и формир зож.
Национального проекта «Здоровье» (вакцинация, диагностика врожденных дефектов обмена, финансирование женских консультаций и перинатальной службы)
Основные цели приоритетного национального проекта «Здоровье»:
1. Укрепление здоровья населения России, снижение уровня заболеваемости, инвалидности, смертности;
2. Повышение доступности и качества медицинской помощи;
3. Укрепление первичного звена здравоохранения, создание условий для оказания эффективной медицинской помощи на догоспитальном этапе;
4. Развитие профилактической направленности здравоохранения;
5. Удовлетворение потребности населения в высокотехнологичной медицинской помощи.
Правовые основы медицинской деятельности по планированию семьи и планированию репродуктивной функции человека.
Искусственное оплодотворение женщины и имплантация эмбриона осуществляются в учреждениях, получивших лицензию на указанный вид деятельности, при письменном согласии супругов (одинокой женщины).
Ребенок, рожденный при помощи искусственного оплодотворения, имеет те же права по отношению к родителям, что и дети, рожденные естественно. Муж, давший согласие на искусственное оплодотворение своей жены с помощью донора, записывается отцом рожденного ею ребенка и не может оспаривать отцовство в суде.
Сведения о проведенном искусственном оплодотворении и имплантации эмбриона, а также о личности донора составляют врачебную тайну. В случае разглашения информации о конкретных лицах, участвовавших в этой процедуре, медицинский персонал несет установленную законом ответственность.
Права женщины на предоставляемую врачом, осуществляющим медицинское вмешательство, информацию о процедуре искусственного оплодотворения и имплантации эмбриона, медицинских и правовых аспектах ее последствий, о данных медико-генетического обследования, внешних данных и национальности донора закреплены в ст. 35 Основ.
Искусственное прерывание беременности может быть совершено по желанию женщины (при сроке беременности до 12 нед), а также по социальным показаниям (при сроке беременности до 22 нед). Законодатель выделил еще один момент - медицинские показания и согласие женщины. При этом прерывание беременности производится независимо от срока беременности.
Перечень социальных показаний утвержден Правительством Российской Федерации. Это могут быть социальные и экономические условия жизни, возраст и т.д.
Перечень медицинских показаний для искусственного прерывания беременности определяется Минздравом РФ. К ним относятся туберкулез (все активные формы), сифилис, ВИЧ-инфекция, злокачественные новообразования всех локализаций в настоящем или в прошлом, острый и хронический лейкоз, врожденный порок сердца и др.
Если у беременной обнаружено заболевание, которое не указано в перечне, но оно представляет угрозу для жизни или здоровья беременной или новорожденного, вопрос о прерывании беременности решается индивидуально. Медицинские показания для прерывания беременности устанавливаются комиссией в составе врача акушера-гинеколога, врача той специальности, к которой относится заболевание (состояние), руководителя ЛПУ.
Искусственное прерывание беременности проводится в рамках программ ОМС в учреждениях, получивших лицензию на указанный вид деятельности, врачами, имеющими специальную подготовку.
Законодательством разрешена медицинская стерилизация, т.е. оперативное вмешательство, результатом которого становится лишение человека способности к воспроизводству потомства. Для ее проведения необходимы письменное заявление гражданина, возраст более 35 лет или наличие не менее двух детей, а при медицинских показаниях и согласии гражданина ее выполняют независимо от возраста и наличия детей. Проводится медицинская стерилизация как мужчин, так и женщин.
К медицинским показаниям для медицинской стерилизации (определяются Минздравом РФ) относят хроническую ишемическую болезнь сердца, эпилепсию, умственную отсталость и др.
Медицинская стерилизация проводится в учреждениях государственной или муниципальной системы здравоохранения, получивших лицензию на указанный вид деятельности.
Незаконное проведение искусственного оплодотворения и имплантации эмбриона, искусственного прерывания беременности, а также медицинской стерилизации влечет за собой уголовную ответственность, установленную законодательством Российской Федерации.
Поликлиника.
Поликлиника - высокоразвитое специализированное лечебно-профилактическое учреждение, в котором оказывается медицинская помощь приходящим больным, а также больным на дому, осуществляется комплекс лечебно-профилактических мероприятий по лечению и предупреждению развития заболеваний их осложнений.
Основными задачами поликлиники являются: оказание первичной медико-санитарной помощи прикрепленному населению по территориальному принципу, как в поликлинике, так и на дому взрослому и детскому населению; организация и проведение комплекса профилактических мероприятий среди прикрепленного населения; организация и осуществление диспансерного наблюдения прикрепленного населения; организация и проведение мероприятий по санитарно-гигиеническому воспитанию прикрепленного населения и пропаганде здорового образа жизни.
Структура поликлиники
1 Регистратура
2 Отделения профилактики
3 Лечебно-профилактические подразделения
4 Вспомогательно-диагностические подразделения
Основные цели национального проекта в здравоохранении:
Укрепление здоровья населения, снижение уровня заболеваемости, инвалидности, смертности;
Повышение доступности и качества медицинской помощи;
Укрепление первичного звена здравоохранения, создание условий для оказания эффективной медицинской помощи на догоспитальном этапе;
Развитие профилактической направленности здравоохранения;
Удовлетворение потребности населения в высокотехнологичных видах медицинской помощи.
Первичную медико-социальную помощь городскому населению оказывают амбулаторно-поликлинические учреждения (территориальные поликлиники, обслуживающие взрослое население) и учреждения по охране материнства и детства (детские поликлиники и женские консультации).
Основными организационно-методическими принципами работы поликлиник итерриториально-медицинскиеобъединения (ТМО) являются участковость (закрепление за врачебной должностью нормативного числа жителей) и широкое использование диспансерного метода (систематическое активное наблюдение за состоянием здоровья определенных контингентов). Основными планово-нормативными показателями, регламентирующими работу поликлиник, обозначены: норматив участковости (1700 человек на 1 должность участкового терапевта); норма нагрузки (5 посещений в час на приеме в поликлинике и 2 - при обслуживании пациентов на дому терапевтом); штатный норматив участковых терапевтов (5,9 на 10000 жителей старше 14 лет).
Измерителем мощности поликлиник является число посещений в смену (более 1200 посещений - I категория, менее 250 посещений - V категория). ТМО в большей степени, чем поликлиники и женские консультации, отвечают новым принципам организации и финансирования первичной медико-социальной помощи. В них можно эффективнее организовать работу семейных врачей (приказ МЗ РФ № 237 от 26.08.92 г.). В ряде ТМО созданы условия для семейного медицинского обслуживания, например совместная работа на участке терапевта, педиатра и гинеколога (акушерско-педиатрическо-терапевтический комплекс - АПТК). При этом показателем работы является не динамика посещаемости, а изменения в состоянии здоровья населения (снижение заболеваемости, инвалидности, младенческой смертности, числа запущенных онкологических заболеваний, состояние здоровья пациентов из диспансерных групп и др.).
Основными направлениями деятельности учреждений первичной медико-социальной помощи являются: профилактическая работа, диспансеризация, гигиеническое обучение и воспитание населения, пропаганда здорового образа жизни; лечебно-диагностическая работа (включая экспертизу временной нетрудоспособности); организационно-методическая работа (управление, планирование, статистический учет и отчетность, анализ деятельности, взаимодействие с другими учреждениями здравоохранения, повышение квалификации и пр.); организационно-массовая работа.
Поликлиника возглавляется главным врачом. В структуру поликлиники входят: регистратура, отделение профилактики, лечебно-профилактические отделения и кабинеты, лечебно-диагностические подразделения, административно-хозяйственная часть, отделения восстановительного лечения и др. Преемственность работы поликлиники и стационара оценивается числом пациентов, подготовленных к плановой госпитализации, и обменом документацией до и после лечения их в стационаре.
Похожая информация.
Основные принципы организации медицинской помощи в сельской местности:
· Этапность
· Бесплатность
· Общедоступность
· Преемственность медицинской помощи
Однако особенности проживания в сельской местности накладывают отпечаток на всю систему организации медицинской помощи.
Особенности сельского здравоохранения:
Участковое обслуживание сельского населения (с организацией на участке одного-двух фельдшерских пунктов и аптеки, а в центре каждого участка - больницы с амбулаторией);
Низкая обеспеченность специалистами;
Отсутствие права выбора медицинского учреждения, так как в небольших населенных пунктах медицинская помощь оказывается, как правило, одним врачом (фельдшером);
Низкий уровень (по сравнению с городским) потребления медицинской инфраструктуры коммуникаций значительно снижает доступность медицинской помощи сельским жителям;
Низкая (по сравнению с городом) плотность населения, располагающегося на большей территории, разбросанность населённых пунктов и их отдалённость;
Среди обслуживаемого населения преобладают неработающие, пенсионеры.
Плохое качество, а порой и отсутствие дорог;
Специфика сельскохозяйственного труда (сезонность полевых работ, зависимость от погодных условий и т. д.);
Особенности условий, образа жизни, национальных традиций и обычаев сельского населения
Структура сельского здравоохранения
Первичное звено оказания медико-санитарной помощи на селе представлено:
Сетью фельдшерско-акушерских пунктов (ФАП)
Врачебными (фельдшерскими) амбулаториями
Центральными районными поликлиниками (в составе ЦРБ).
В стационарную сеть входят :
· участковые больницы
· центральные районные больницы (ЦРБ)
· краевые (областные) больницы.
Организация медико-социальной помощи на селе, её объём и качество зависят от:
Удалённости медицинских учреждений от места жительства пациентов;
Укомплектованности квалифицированными кадрами, оборудованием;
Возможности получения специализированной медицинской помощи;
Возможности реализации нормативов медико-социального обеспечения.
Главной особенностью организации медицинской помощи сельскому населению является ЭТАПНОСТЬ её оказания. Условно выделяют три этапа оказания лечебно-профилактической помощи населению.
Первый этап - сельский врачебный участок (СВУ) или, с учетом новых организационных структур - территориальное медицинское объединение (ТМО). Территориальный сельский врачебный участок включает: участковую сельскую больницу или самостоятельную врачебную амбулаторию, фельдшерско-акушерские пункты (ФАП), здравпункты при предприятиях и совхозах, профилактории (они могут организовываться при крупных совхозах), медпункты детских образовательных учреждений, родильный дом.
Основным учреждением является сельская участковая больница (СУБ) или врачебная амбулатория, где сельские жители получают квалифицированную медицинскую помощь (терапевтическую, педиатрическую, хирургическую, акушерскую, гинекологическую, стоматологическую).
Второй этап - районные медицинские учреждения.
Основным учреждением является центральная районная больница (ЦРБ), оказывающая специализированную мед.помощь по основным ее видам.
Третий этап - областные (краевые, окружные, республиканские) учреждения. Основным учреждением в областном здравоохранении является областная (краевая, окружная, республиканская) больница - крупное многопрофильное лечебно-профилактическое учреждение, призванное оказывать в полном объёме высококвалифицированную специализированную помощь не только сельским, но и всем жителям субъекта РФ по всем основным специальностям.
На этих этапах учреждения могут быть разделены на две группы:
Учреждения, которые обязательно присутствуют в каждом районе, области (ФАПы, ЦРБ, ЦГСЭН и т. д.)
Учреждения, которые в зависимости от местных условий могут быть, а могут и не быть в наличии (районные родильные дома, номерные больницы и т. д.) в отдельных регионах.
ПЕРВЫЙ ЭТАП
СЕЛЬСКИЙ ВРАЧЕБНЫЙ УЧАСТОК (СВУ). ОРГАНИЗАЦИЯ ПЕРВИЧНОЙ МЕДИКО-САНИТАРНОЙ ПОМОЩИ НА УЧАСТКЕ.
Задачи СВУ:
Оказание населению общедоступной квалифицированной врачебной помощи
Проведение санитарно-противоэпидемических мероприятий
Формирование у жителей установок и навыков здорового образа жизни.
Состав СВУ :
Сельская участковая больница (СУБ) или врачебная амбулатория
Родильные дома
Медпункты дет.образовательных учреждений
Фельдшерские здравпункты при предприятиях и совхозах
Совхозные профилактории
Структура СВУ формируется в зависимости от численности обслуживаемого населения (5 - 9 тыс. человек), радиуса обслуживания (7 - 10 км), расстояния до ЦРБ и состояния дорог. Однако, в зависимости от природных и экономическо-географических факторов, влияющих на доступность мед.помощи, размеры врачебных участков, численность населения на участке могут быть различными.
Все медицинские учреждения, входящие в состав СВУ, организационно объединены и работают по единому плану под руководством главного врача участковой больницы (амбулатории).
ФЕЛЬДШЕРСКО-АКУШЕРСКИЙ ПУНКТ (ФАП)
Первым учреждением, в которое обычно обращается пациент в сельской местности, является фельдшерско-акушерский пункт (ФАП). ФАП организуется в населённых пунктах с числом жителей от 700 и более при расстоянии до ближайшего медицинского учреждения свыше 2 км, а если расстояние до ближайшего медицинского учреждения превышает 7 км, то ФАП может быть организован и в населённом пункте с числом жителей до 700 человек.
На ФАПе, в зависимости от численности обслуживаемого населения, могут работать:
Фельдшер;
Фельдшер и акушерка;
Фельдшер, акушерка и патронажная сестра.
Функции ФАП:
Оказание населению первой доврачебной медицинской помощи;
Обеспечение населения лекарственными средствами (по утверждённой органами управления здравоохранения номенклатуре);
Своевременное и в полном объёме выполнение назначений врача;
Организация патронажа детей и беременных женщин, динамическое наблюдение за состоянием здоровья отдельных категорий граждан;
Систематическое наблюдение за состоянием здоровья инвалидов войн и ведущих специалистов сельского хозяйства (механизаторов, животноводов);
Проведение мероприятий по снижению детской и материнской смертности;
Санитарно-гигиеническое обучение и воспитание населения
Оказание неотложной зубоврачебной помощи (например, снятие острой боли)
СЕЛЬСКАЯ УЧАСТКОВАЯ БОЛЬНИЦА (СУБ)
Сельская участковая больница (СУБ) является ведущим учреждением на СВУ. В своём составе может иметь стационар и врачебную амбулаторию.
Характер и объём медицинской помощи в участковой больнице определяется мощностью, оснащением, наличием врачей-специалистов. Однако независимо от мощности она обязана, прежде всего, осуществлять оказание амбулаторной помощи терапевтическим и инфекционным больным, помощь в родах, лечебно-профилактическую помощь детям, неотложную хирургическую и травматологическую помощь.
В штате СУБ должны быть врачи по основным специальностям: терапия, педиатрия, стоматология, акушерство и гинекология, хирургия.
Задачи СУБ:
Обеспечение населения закреплённой территории квалифицированной врачебной помощью (амбулаторной и стационарной);
Планирование и проведение мероприятий по профилактике и снижению заболеваемости и травматизма среди различных групп сельского населения;
Проведение лечебно-профилактических мероприятий по охране здоровья матери и ребёнка;
Внедрение в практику современных методов профилактики, диагностики и лечения, передовых форм и методов организации медицинской помощи;
Организационно-методическое руководство и контроль над деятельностью ФАПов и других учреждений здравоохранения, входящих в состав врачебного участка.
Организация амбулаторно-поликлинической помощи населению может оказываться амбулаторией (поликлиникой), входящей в структуру СУБ, или самостоятельной сельской врачебной амбулаторией (поликлиникой). Основные задачи этого учреждения: проведение широких профилактических мероприятий по предупреждению и снижению заболеваемости, раннему выявлению больных, диспансеризация, оказание квалифицированной медицинской помощи населению. Врачи ведут приём взрослых и детей, осуществляют вызовы на дом и неотложную помощь. В приёме больных могут принимать участие и фельдшера, однако амбулаторная помощь в сельской врачебной амбулатории должна оказываться врачами.
Функции СУБ:
Проведение мероприятий по приближению внебольничной помощи к работникам сельского хозяйства в период массовых полевых работ;
Проведение комплекса санитарно-противоэпидемических мероприятий (профилактические прививки, текущий санитарный надзор за учреждениями и объектами, водоснабжением и очисткой населённых мест и т. д.);
Плановые выезды врачей в подчинённые ФАПы и детские образовательные учреждения для оказания практической помощи и проведения контроля над их работой;
Проведение экспертизы временной нетрудоспособности и, в случае необходимости направление на МСЭК.
ВТОРОЙ ЭТАП
ЦЕНТРАЛЬНАЯ РАЙОННАЯ БОЛЬНИЦА (ЦРБ)
ЦРБ - основное учреждение второго этапа сельского здравоохранения является центральная районная больница, которая осуществляет основные виды специализированной квалифицированной медицинской помощи и одновременно выполняет функции органа управления. ЦРБ служит центром оперативного руководства всеми учреждениями здравоохранения на территории района, отвечает за организацию, постановку и качество медицинской помощи населению, осуществляет организационно-методическую работу.
В различных регионах страны действуют ЦРБ разной мощности, которая зависит от численности населения, обеспеченности больничными учреждениями и других факторов. Оптимальная мощность ЦРБ не менее 250 коек.
Состав ЦРБ:
· Стационар с отделениями по основным специальностям;
· Поликлиника с лечебно-диагностическими кабинетами и лабораторией;
· Отделение скорой и неотложной медицинской помощи;
· Патологоанатомическое отделение;
· Организационно-методический кабинет;
· Структурные вспомогательные подразделения (аптека, кухня, медицинский архив и др.).
Профиль и количество специализированных отделений в составе ЦРБ зависят от её мощности, однако оптимальное число их должно быть не менее пяти:
1) терапевтическое;
2) хирургическое с травматологией;
3) педиатрическое;
4) инфекционное;
5) акушерско-гинекологическое (если в районе нет родильного дома).
Задачи ЦРБ:
Обеспечение населения района и районного центра квалифицированной специализированной стационарной и поликлинической медицинской помощью;
Организация скорой медицинской помощи;
Оперативное и организационно-методическое руководство всеми учреждениями здравоохранения района, контроль за их деятельностью;
Планирование, финансирование и организация материально-технического обеспечения учреждений здравоохранения район;
Разработка и осуществление мероприятий, направленных на повышение качества медицинского обслуживания населения, снижение заболеваемости, младенческой и общей смертности, укрепление здоровья;
Разработка и осуществление мер по расстановке, рациональному использованию, повышению квалификации и воспитанию медицинских кадров учреждений здравоохранения.
Руководство здравоохранением района осуществляет главный врач ЦРБ, имеющий заместителей по основным направлениям деятельности:
По медицинской части;
По поликлинической работе;
По организационно-методической работе (заведующий организационно-методическим отделом);
По административно-хозяйственной работе
По детству и родовспоможению (в районах с численностью населения 70 тыс. и более).
Санитарно-профилактической службой руководит главный государственный санитарный врач района, являющийся главным врачом ЦГСЭН.
Врачам сельских врачебных участков для оказания методической, организационной и консультативной помощи ЦРБ выделяет районных специалистов, которые в рамках своей специальности осуществляют организационно-методическое руководство всеми медицинскими учреждениями района. Это, по существу, заведующие отделениями ЦРБ, наиболее опытные врачи.
Функции заведующего отделением ЦРБ:
Возглавляет лечебную работу в районе по своей специальности;
Выезжает для консультаций;
Проводит показательные операции;
Обследование и лечение больных;
Направляет бригады врачей-специалистов в медицинские учреждения сельских врачебных участков;
Заслушивает отчёты врачей участковых больниц, заведующих ФАПов;
Анализирует планы работы, статистические отчёты;
Проводит научные конференции, семинары;
Осуществляет повышение квалификации на рабочем месте и т. д.
Поликлиника ЦРБ
Поликлиника (амбулатория) ЦРБ оказывает квалифицированную медицинскую помощь сельскому населению по 8 - 10 врачебным специальностям.
Задачи поликлиники:
· Обеспечение квалифицированной амбулаторно-поликлинической помощью прикреплённого населения района и районного центра;
· Организационно-методическое руководство амбулаторно-поликлиническими подразделениями района, контроль над их деятельностью;
· Планирование и проведение мероприятий, направленных на профилактику и снижение заболеваемости и инвалидности;
· Своевременное и широкое внедрение в практику работы всех амбулаторно-поликлинических учреждений района современных методов и средств профилактики и лечения заболеваний, передового опыта оказания амбулаторно-поликлинической помощи.
В районную поликлинику обращаются сельские жители по направлениям медицинских учреждений сельских врачебных участков для получения специализированной медицинской помощи, функционального обследования, консультаций у врачей-специалистов.
С целью приближения специализированной медицинской помощи к месту жительства на базе ЦРБ из числа штатных врачей и медсестёр могут создаваться выездные бригады врачебно-амбулаторной помощи.
Важную роль в организации лечебно-профилактической помощи в районе играет организационно-методический кабинет ЦРБ. Он должен быть укомплектован наиболее опытными врачами, и располагать данными об экономике и санитарном состоянии района, о сети и укомплектованности медицинских учреждений кадрами, об обеспеченности населения различными видами медико-социального обеспечения и т. д. Возглавляет организационно-методический кабинет заведующий, который одновременно является заместителем главного врача ЦРБ.
Межрайонные специализированные отделения (МСО)
С целью приближения специализированной медицинской помощи к сельскому населению в районных центрах могут создаваться межрайонные специализированные отделения (центры), оснащённые современным оборудованием.
Функции межрайонных центров выполняют ЛПУ, способные обеспечить население специализированной высококвалифицированной стационарной или амбулаторно-поликлинической медицинской помощью, в случаях, когда ЦРБ окружающих районов не имеют возможности оказывать специализированную помощь по данной специальности.
Наряду с выполнением функции структурного подразделения ЛПУ межрайонные специализированные центры (отделения) осуществляют:
Функции МСО:
Консультативные приёмы в поликлинике больных по направлению врачей ЛПУ прикреплённых районов;
Госпитализацию больных из прикреплённых районов;
Организационно-методическую и консультативную помощь (включая экспертизу трудоспособности) врачам ЛПУ прикреплённых районов, в том числе путём плановых выездов;
Внедрение в практику работы учреждений здравоохранения современных средств и методов профилактики, диагностики и лечения больных по соответствующей специальности;
Проведение анализа результатов оказания медицинской помощи жителям прикреплённых районов, представление информации о работе межрайонного медицинского центра;
Проведение совместных контрольно-экспертных комиссий, тематических конференций, семинаров.
Организации здравоохранения прикреплённых районов обеспечивают транспортировку больных и беременных в межрайонный центр (по договорённости), направление больных на консультацию только при условии полного обследования в соответствии с медико-экономическими стандартами, информируют население о режиме работы специалистов центра. Для координации работы межрайонных медицинских центров и приписанных районов создаются межрайонные медицинские советы.
Служба скорой медицинской помощи
Служба скорой медицинской помощи на селе остается сегодня и наиболее востребованной, и наиболее проблемной.
Задачи:
Оказание больным и пострадавшим доврачебной медицинской помощи, направленной на сохранение и поддержание жизненно важных функций организма;
Дос-тавка их в кратчайшие сроки в стационар для оказания квалифициро-ванной и специализированной медицинской помощи.
В настоящее время четко обозначились основные тенденции, ока-зывающие влияние на организацию скорой медицинской помощи насе-лению страны.
Они связаны, прежде всего, со следующими факторами:
Увеличение травматизма и других несчастных случаев, связанных с техногенной деятельностью человека;
Ухудшение экономических условий жизни населения, социальная
нестабильность, увеличение стрессовых ситуаций;
Увеличение обращаемости и ухудшение оперативной обстановки;
Утяжеление и хронизация патологий;
Ухудшение материально-технического оснащения выездных бригад службы скорой медицинской помощи, выработанный ресурс оборудования и т. д.;
Отсутствие системы организации оказания первой медицинской помощи на месте происшествия (травмы) до приезда бригады скорой помощи;
Социально-психологические проблемы самого персонала скорой медицинской помощи и вызванные ими конфликты, текучесть кадров, увеличение заболеваемости среди работников службы;
Оказание медицинской помощи жителям большого числа мелких населен-ных пунктов при их удаленности от основных лечебно-профилактичес-ких учреждений, отсутствии коммуникаций и связи.
Вместе с тем сложившаяся система организации скорой медицинс-кой помощи населению, ориентированная на оказание пациентам мак-симального объема помощи на догоспитальном этапе, не обеспечивает необходимой эффективности, являясь к тому же высокозатратной.
Для службы скорой медицинской помощи на селе характерны как все вышеперечисленные проблемы, так и свойственные только ей - оказание медицинской помощи жителям большого числа мелких населенных пунктов при их удаленности от основных лечебно-профилактических учреждений, отсутствии коммуникаций и связи.
Одним из следствий социально-экономического кризиса в России стало ухудшение состояния здоровья населения. В течение последнего десятилетия сложилась стойкая тенденция к повышению уровня смертности, обусловленная ростом травматизма, отравлений, заболеваний сердечно-сосудистой системы медицинской профилактики и ограниченная доступность лекарственных препаратов привели к хронизации патологий и росту потребности населения в экстренной медицинской помощи.
Экстренная медицинская помощь является социально значимым видом медицинской помощи, который в новых условиях экономического развития не может быть полностью переведен на рыночные условия хозяйствования. Скорая медицинская помощь стоит на первом месте в «Программе государственных гарантий обеспечения граждан Российской Федерации бесплатной медицинской помощью», что предполагает приоритетность ее финансирования.
Станции скорой медицинской помощи в сельской местности, как и городские, подразделяются на категории в зависимости от числа вызо-вов в год. В сельских районах это в основном станции третьей и четвер-той категории, обслуживающие соответственно от 25 тыс. до 50 тыс. и от 10 тыс. до 25 тыс. вызовов в год.
Основной структурно-функцио-нальной единицей станции скорой медицинской помощи является фель-дшерская бригада:
Два фельдшера;
Санитар;
Водите-ль.
Бригада оказывает необходимую медицинскую помощь в пределах ком-петенции, определенной отраслевыми нормами, правилами и стандар-тами для фельдшерского персонала. Состав и структуру бригады утвер-ждает руководитель станции (отделения) скорой медицинской помощи.
На должность фельдшера выездной бригады скорой медицинской помощи назначается специалист со средним медицинским образованием по специальности «лечебное дело», имеющий диплом и соответству-ющий сертификат, на должность фельдшера (медицинской сестры) по приему и передаче вызовов станции (отделения) скорой медицинской помощи - специалист со средним медицинским образованием по специ-альности «лечебное дело» или «сестринское дело».
Обязанности и права фельдшера выездной бригады скорой медицинской помощи и фельдшера (медицинской сестры) по приему и передаче вызовов станции (отделения) скорой медицинской помощи, а также их ответственность регламентированы приказом Минздрава России от 26.03.99 № 100 «О совершенствовании организации скорой медицинской помощи населению Российской Федерации».
Отделения (филиалы) неотложной медицинской помощи создаются на базе участковых больниц и сельских врачебных амбулаторий с круглосуточным закреплением за ними санитарного транспорта. Такие организационные модели позволяют оказывать скорую и медицинскую помощь гарантированно, круглосуточно и бесплатно в соответствии со стандартами и протоколами ведения больных.
Реализовать поставленные задачи невозможно без принятия действенных мер на региональном уровне, без постоянной и кропотливой работы по подготовке кадров, проведения сертификации и аттестации персонала службы скорой медицинской помощи, особенно фельдшерского состава как основного кадрового звена службы. А также материально-технического обеспечения выездных бригад.
В решениях коллегии Минздрава России от 22 мая 2001 г. «О состоянии медицинской помощи сельскому населению» органам управления здравоохранением субъектов Российской Федерации рекомендовано разработать и утвердить территориальные планы мероприятий по развитию сельского здравоохранения, в т.ч. и в части разработки территориальных программ развития службы скорой медицинской помощи.
При создании таких программ необходимо учитывать приоритетные направления в развитии экстренной медицинской помощи:
Создание схемы управления экстренной медицинской помощью в субъекте Российской Федерации в целом и в каждом населенном пункте в частности;
Модернизация оборудования. Внедрение информационных технологий диспетчерской службы скорой медицинской помощи и приемных отделений стационаров с четким формированием потоков госпитализации;
Расширение объемов лечебно-диагностической помощи на основе единых медико-экономических стандартов оказания экстренной медицинской помощи и разработанных протоколов ведения больных;
Совершенствование системы оплаты труда и тарифной политики для учреждений, оказывающих экстренную медицинскую помощь в сельской местности.
Оказание экстренной медицинской помощи является одним из фак-торов национальной безопасности. Уровень ее организации непосред-ственно влияет на снижение потерь общества от острых заболеваний, травм, отравлений и других состояний, угрожающих жизни и здоровью населения. Приоритетом развития службы скорой медицинской помощи на селе должны стать единые станции скорой медицин-ской помощи с развитой сетью подразделений службы, максимально приближенных к сельскому жителю.
ТРЕТИЙ ЭТАП
ОБЛАСТНЫЕ (КРАЕВЫЕ, ОКРУЖНЫЕ, РЕСПУБЛИКАНСКИЕ) УЧРЕЖДЕНИЯ
Краевая (областная, окружная, республиканская) больница - крупное многопрофильное лечебно-профилактическое учреждение, призванное оказывать высококвалифицированную специализированную помощь не только сельским жителям, но и всем жителям субъекта РФ. Руководит здравоохранением государственный орган управления здравоохранением администрации (правительства) субъекта РФ в соответствии с законодательством и в пределах предоставленных ему полномочий.
Областная больница является центром организационно-методического руководства медицинскими учреждениями, размещёнными на территории области (края, округа, республики), базой специализации и повышения квалификации врачей и среднего медицинского персонала.
Мощность больницы определяется численностью населения административной территории (включая административный центр), а штаты, в свою очередь, зависят от мощности. Оптимальной считается мощность областной (краевой, окружной, республиканской) больницы в 700 - 1000 коек.
Задачи краевой (областной) больницы:
Оказание высококвалифицированной специализированной консультативно-диагностической и лечебной помощи населению административной территории в амбулаторных и стационарных условиях с применением высокоэффективных медицинских технологий;
Оказание консультативной и организационно-методической помощи специалистам других ЛПУ административной территории;
Организация и оказание квалифицированной экстренной и планово-консультативной медицинской помощи с использованием средств санитарной авиации и наземного транспорта;
Осуществление экспертизы качества лечебно-диагностического процесса в медицинских учреждениях административной территории;
Осуществление иных экспертных функций на договорной основе с органами управления здравоохранением и медицинскими учреждениями административной территории, лицензионно-аккредитационными комиссиями, фондами медицинского страхования, страховыми медицинскими организациями и др.;
Разработка и выполнение по договорам с органами управления здравоохранением мер по реализации целевых программ развития медицинской помощи;
Внедрение в практику ЛПУ административной территории современных медицинских технологий, экономических методов управления и принципов медицинского страхования;
Участие в подготовке, переподготовке и повышении квалификации медицинских работников.
Структура краевой (областной) больницы:
Организационно-методический отдел;
Консультативную поликлинику;
Диагностический отдел
Стационар с приёмным отделением;
Отдел клинико-экспертной и организационно-экономической работы;
Отдел экспертной и планово-консультативной помощи;
Патологоанатомическое отделение (бюро - при отсутствии самостоятельного республиканского (краевого, окружного) бюро);
Прочие структурные подразделения, необходимые для нормального функционирования больницы (пищеблок, бухгалтерию, медицинский архив, библиотеку, гараж и др.);
Пансионат для пациентов;
Общежитие для медицинских работников.
Областная (краевая) консультативная поликлиника (ОКП)
Деятельность областной больницы имеет свои особенности. Одной из таких особенностей является наличие в составе больницы областной консультативной поликлиники (ОКП), куда за помощью приезжают жители всех городов и районов области, что вызывает необходимость организации их размещения. Для этих целей создаётся пансионат или гостиница для пациентов.
Задачи ОКП:
Обеспечение направленным из медицинских учреждений участкового или районного уровня больным специализированной квалифицированной консультативной помощи по установлению или уточнению диагноза;
Предписание объёма и методов лечения, при необходимости стационарной помощи в отделениях областной больницы;
Оценивает качество работы сельских врачей, районных городских и участковых больниц;
Совместно с отделением экстренной и планово-консультативной помощи организует и проводит выездные консультации врачей-специалистов.
В областную консультативную поликлинику больных направляют, как правило, после предварительной консультации и обследования у районных врачей-специалистов. Для равномерного распределения потока больных ОКП регулярно сообщает о наличии свободных мест в пансионате, в отделениях больницы, согласовывает сроки поступления больных из учреждений сельской местности. На каждого больного ОКП даёт медицинское заключение, в котором указываются диагноз заболевания, проведённое лечение и дальнейшие рекомендации. Поликлиника систематически анализирует случаи расхождения диагнозов, ошибки, допущенные врачами ЛПУ районов при обследовании и лечении больных на местах.
Отделение экстренной и планово-консультативной помощи.
Особенностью областной больницы является наличие в ее составе отделения экстренной и планово-консультативной по-мощи, которое, используя средства санитарной авиации или другой транспорт, оказывает экстренную и консультативную помощь с выездом в отдаленный населенный пункт или места дислокации (работы) сельских жителей.
Функции отделения:
Транспортировка больных в медицинские учреждения;
Направление специалистов по вызовам из районов и поддержи-вание связи с бригадами, направленными для оказания меди-цинской помощи;
В неотлож-ных случаях организация доставки больных в сопровождении медицинского персонала в специализированные учреждения за пределы области;
Срочная доставка различных медицин-ских препаратов и средств, необходимых для спасения жизни больных;
Это отделение, как правило, имеет парк автомобилей (часть — с высокой проходимостью) для выездов в сельскую местность. Авиазадания выполняются на основании договоров с местными авиакомпаниями, что требует значительных финансовых затрат. В штате отделения работают, помимо заведующего, врачи по оказанию экстренной медицинской помо-щи, фельдшера, медсестры. К работе отделения могут привлекаться все специалисты областной больницы и других учреж-дений. Отделение экстренной и планово-консультативной по-мощи, как правило, является базовым медицинским подразделением регионального центра медицины катастроф. В этом случае практическую работу по выполнению санитарных зада-ний осуществляют бригады специализированной медицин-ской помощи постоянной готовности — БСМПП.
Организационно-методический отдел
В отличие от городской, в областной больнице функции организационно-методического отдела значительно шире. Фактически он служит научно-методической базой государст-венного органа управления здравоохранением по внедрению в практику передовых организационных форм и методов меди-цинского обслуживания населения.
Функции организационно-методического отдела:
Анализ деятельности ЛПУ области;
Организационно-методическая и консультативная по-мощь органам и учреждениям здравоохранения области;
Изучение показателей здоровья-населения области;
Организация повышения кодификации кадров;
Планирование работы.
В организационно-методической работе медицинских уч-реждений области принимают участие:
Главные штатные (главный хирург, терапевт, педиатр, акушер-гинеколог) специалисты го-сударственного органа управления здравоохранением.
Внештатные (чаще всего заведующие специализированными и узкоспециализированными отделениями) специалисты го-сударственного органа управления здравоохранением.
Выездные формы работы
С целью приближения специализированной медицинской помощи к сельскому населению важное значение приобретают бригады выездной врачебно-амбулаторной помощи, которые создаются на базе ЦРБ и областных больниц. Выездная бригада формируется главным врачом больницы из числа штатных врачей и средних мед. работников. В ее состав могут включаться мед. работники других лечебно-профилактических учреждений (городских больниц, род. домов, диспансеров и др.).
Планово выездные консультации врачей-специалистов при краевой (областной) больнице организует и проводит консультативная поликлиника совместно с отделением экстренной и планово-консультативной помощи.
Виды выездных форм медицинского обслуживания:
Передвижные врачебные амбулатории,
Клинико-диагностические лаборатории,
Флюорографические установки,
Стоматологические кабинеты.
Основные задачи выездных форм медицинского обслуживания населения :
Выполнение большого объема профилактической и лечебной работы.
Приблизить оказание медицинской помощи сельским жителям, сделать ее более доступной и своевременной.
Осуществление консультативной помощи.
1В статье представлены основные проблемы, связанные с организацией медицинской помощи сельскому населению. Авторы приводимых в статье публикаций анализируют особенности здоровья населения России в современных условиях: низкую рождаемость, высокую смертность, ухудшение здоровья, выраженную тенденцию постарения и др. В статье рассматриваются результаты исследований, доказывающих, что сельскому здравоохранению России свойственны и специфические характеристики, требующие определённых подходов при его модернизации. Уровень и объём медицинской помощи сельскому населению отстаёт от городского, в первую очередь это обусловлено низкой доступностью и качеством медицинской помощи, недостаточно эффективным управлением здравоохранением на селе, нерациональным использованием материальных и трудовых ресурсов. Все это, по мнению авторов статьи, обосновывает необходимость комплексного подхода к решению проблем медицинской помощи сельскому населению.
сельское здравоохранение
доступность медицинской помощи
качество медицинской помощи.
1. Агаларова Л.С. Мнение населения об организации и качестве медицинской помощи, оказываемой участковыми терапевтами и врачами общей практики // Здравоохранение Российской Федерации. – 2009. – № 1. – С.26-28.
2. Актуальные проблемы организации специализированной медицинской помощи жителям села / И.М. Водяненко, И.В. Поляков, И.П. Сергеев, Т.М. Зеленская, А.В. Паскаль // Проблемы социальной гигиены, здравоохранения и истории медицины. – 2002. – № 2. – С.35-36.
3. Давыдова Ю.В., Клюшина Е.А., Самойленко А.Б. Проблемы доступности и качества медицинского обслуживания // Бюллетень медицинских Интернет‐конференций. – 2013. – Т. 3, № 11. – 1287 c.
4. Евсюков А.А., Шарафутдинова Н.Х., Калининская А.А. Медико-демографические показатели здоровья сельского населения в Республике Башкортостан. – Уфа: Здравоохранение Башкортостана, 2010. – 200 с.
5. Закоркина Н.А. К методике сохранения здоровья подростков в условиях сельской местности // Проблемы социальной гигиены, здравоохранения и истории медицины. – 2007. – № 6. – С.40-41.
6. 6. Калининская А.А., Дзугаев А.К., Чижикова Т.В. Кадровая политика в здравоохранении Российской Федерации. // Здравоохранение Российской Федерации. –2009. – № 5. – С.11-14.
7. Калининская А.А., Маликова Л.М. Проблемы и пути реформирования села // Социальные аспекты здоровья населения. – 2015. ISSN 2071-5021 Эл №ФС77-28654.
8. Капитонов В.Ф., Новиков О.М. Медико-демографические процессы и сельская семья за последние 40 лет // Проблемы социальной гигиены, здравоохранения и истории медицины. – 2001. – № 5. – С. 8-10.
9. Кром И.Л., Еругина М.В., Сазанова Г.Ю. Оценка медицинской помощи в контексте качества жизни больных ишемической болезнью сердца // Фундаментальные исследования. – 2015. – № 1-6. – С. 1174-1177.
10. Лакунин К.Ю. Социально-экономические аспекты функционирования системы оказания медицинской помощи в сельских муниципальных образованиях // Проблемы социальной гигиены, здравоохранения и истории медицины. – 2001. – № 5. – С.44-46.
11. Медико-демографические особенности сельского населения / А.А. Калининская, В.В. Стрючков, А.А. Евсюков, А.А. Кудрявцев // Вестник Всероссийского общества специалистов по медико-социальной экспертизе, реабилитации и реабилитационной индустрии. – 2010. – № 2. – С. 97-101.
12. Подходы к реформированию первичной медико-санитарной помощи в сельских районах Сибири / И.С. Доминов, В.Ф. Капитонов, В.А. Вагнер, Г.А. Галичев // Проблемы социальной гигиены, здравоохранения и истории медицины. – 2007. – № 2. – С. 35-37.
13. Паскаль А.В. Научное обоснование организации медико-социальной помощи сельскому населению: автореф. дис. … канд. мед. наук. – М., 2007. – 48 с.
14. Рагимов Г.Г. Научное обоснование путей оптимизации амбулаторно-поликлинической помощи сельскому населению в условиях модернизации здравоохранения: автореф. дис. … канд. мед. наук. – М., 2014. – 23 с.
15. Современные проблемы организации помощи сельскому населению / Н.К. Гусева, М.В. Доютова, В.А. Соколов, И.А. Соколова // Медицинский альманах. – 2015. – № 3(38). – С. 11-15.
16. Степанов В.В. Основные направления развития здравоохранения в сельских районах субъекта Российской Федерации. – Новосибирск, 2006. – 203 с.
17. Федеральный закон № 323 от 21.11.2011 года «Об основах охраны здоровья граждан в Российской Федерации» // «Собрание законодательства РФ» 21.11.2011 г. № 48 ст. 6724.
18. Филатов В.Н., Скрипин Ю.Ю. Проблемы системы сельского здравоохранения глазами ее врачей // Российский семейный врач. – 2007. – № 4. – С. 42.
19. Шаманова Л.В., Маслаускене Т.П. Проблемы медицинской помощи сельскому населению // Сибирский медицинский журнал. – 2010. – № 6. – С. 19-24.
20. Юргель Н.В. Вопросы повышения качества и доступности медицинской помощи сельскому населению // Вестник Россздрава. – 2008. – № 2. – С. 39.
21. Юрова И.Ю. Сельское здравоохранение как международная проблема // Международный научно-исследовательский журнал. – 2013. – № 11-3 (18). – С. 88-89.
Доступность медицинской помощи является важнейшей проблемой организации здравоохранения, повышения качества жизни населения, в особенности сельского . Основные медицинские ресурсы сконцентрированы в городах даже в тех странах, где большинство проживает в сельской местности. Некоторые страны до сих пор испытывают трудности при обеспечении транспортной доступности организаций здравоохранения, использования средств связи, практически все государства сталкиваются с проблемой дефицита врачей и других медицинских работников в сельских и отдаленных районах. Как правило, сельское население живет в более бедных условиях, чем городское, что приводит к ухудшению здоровья и снижению производительности труда .
На протяжении советского периода развития здравоохранения, периода становления медицинского страхования и современных реформ в здравоохранении проблемы доступности медицинской помощи сельскому населению не потеряли своей актуальности. В.Ф. Капитонов, В.М. Новиков, характеризуя здравоохранение села на рубеже XX-XХI вв., убедительно доказывают, что сельское население в меньшей степени обеспечено медицинской помощью, как по объему, так и по качеству. Крайне незначительны объемы профилактической работы, низка доступность специализированной медицинской помощи . Для повышения доступности сельского здравоохранения этого периода И.М. Водяненко с соавт., К.Ю. Лакунин предлагали четко определить состав медицинской помощи, которую государство может бесплатно предоставить населению в рамках системы обязательного медицинского страхования .
Сельскому здравоохранению России свойственны специфические характеристики, требующие определённых подходов в модернизации. Особенностями сельской жизни являются низкая плотность населения, большая территориальная протяженность и плохое дорожно-транспортное сообщение с соседними районами и областными центрами . В селах больше, чем в городах, лиц старше 75 лет; одиноких престарелых; инвалидов и безработных. Социально-экономические условия жизни сельских жителей хуже, чем городских. По сравнению с горожанами уровень жизни, общая и санитарная культура, уровень медицинской активности у сельских жителей значительно ниже. Сельские жители в полтора раза реже городских посещают амбулаторные учреждения, а госпитализируются лишь при неотложных проблемах здоровья, отказываясь от плановой госпитализации из-за трудностей бытового характера (уход за детьми, наличие подворья, сезон сельскохозяйственных работ и пр.) .
И.Ю. Юрова к особенностям организации медицинской помощи жителям сельской местности, обусловленным спецификой сельского труда и быта, относит отсутствие точного времени амбулаторного приема, когда прием больных нудно проводить с учетом сезонности сельскохозяйственных работ, в отсутствие врача прием может осуществлять фельдшер; вызовы на дом обслуживает врач лишь в селе, где расположена участковая больница; вызовы на дом в другие населенные пункты сельского врачебного участка обслуживает фельдшер; в работе врача выделяется один профилактический день в неделю; дежурство врача в стационаре возможно с правом пребывания дома и обязательной информацией персонала о своем местонахождении на случай оказания неотложной помощи .
Л.В. Шаманова, Т.П. Маслаускене к особенностям сельского здравоохранения относят неравномерный характер расселения сельских жителей; отсутствие возможности реализации права выбора врача медицинской организации; дефицит врачей, оказывающих первичную медико-санитарную помощь, врачей и средних медицинских работников, подготовленных к проведению целевой профилактики, при относительном профиците врачей специалистов, слабую лечебно-диагностическую базу, низкий уровень диагностики и лечения больных, низкая материально-техническая оснащенность; невысокий уровень развития информационных технологий, дефицит санитарного транспорта, неудовлетворительное состояние транспортных коммуникаций и большой радиус обслуживания; преобладание среди сельских жителей пенсионеров .
Сельское население составляет 26 % населения страны или 37,2 млн человек. В четверти субъектов Российской Федерации сельские жители составляют 40 % населения. Продолжается процесс измельчания сельских поселений. В период между Всероссийскими переписями населения 1989 г. и 2010 г. сельские территории утратили 9,2 тыс. сельских населенных пунктов. К 2010 г. оставалось немало лечебно-профилактических учреждений сельских муниципальных образований, не укомплектованных врачебными кадрами, что снижало уровень доступности врачебной помощи для сельского населения и требовало разработки единой государственной стратегии развития здравоохранения села .
Так, одно из направлений реформирования здравоохранения предполагало организацию первичного звена по принципу врача общей практики, что должно было привести к улучшению качества, доступности и экономичности медицинской помощи, эффективному использованию ресурсов, изменению ориентации на профилактику заболеваний и укреплению здоровья . Доказано, что особенно актуален переход сельских врачебных участков на общую врачебную практику в отдалённых районах и в районах с невысокой численностью населения .
А.В. Юргель предлагал реализовать комплекс мероприятий в области здравоохранения, направленных на укрепление первичной медико-санитарной помощи в сельской местности, включая развитие сети ФАПов и врачебных амбулаторий с учетом установленных критериев физической доступности доврачебной и врачебной помощи; массовое внедрение института врача общей практики в сельской местности; формирование квалифицированного кадрового потенциала здравоохранения, в т.ч. создание экономических условий для привлечения молодых специалистов; повышение квалификации, подготовку и переподготовку кадров; внедрение в практику первичного звена здравоохранения сельской местности и удаленных районов телекоммуникационных технологий; внедрение стандартов оказания медицинской помощи; проведение диспансеризации населения и других профилактических мероприятий; создание систем, заинтересованных в защите прав пациентов и в повышении эффективности использования ресурсов здравоохранения (развитие рынка страховых услуг). При анализе данных мониторинга оказания медицинской помощи, проводимого Росздравнадзором во всех федеральных округах, установлено, что пациенты, проживающие в труднодоступных и удаленных районах, имеют более низкое качество жизни, уровень оказания медицинской и лекарственной помощи, чем жители городов и населенных пунктов городского типа .
Для совершенствования работы участковых врачей и врачей общей практики обосновывалось совершенствование выездных видов специализированной помощи; реорганизация сельских участковых больниц; укрепление и модернизация материально-технической базы амбулаторно-поликлинических учреждений, особенно участковой службы, необходимость пересмотра системы финансирования медицинской помощи сельским жителям (обязательное медицинское страхование + бюджет). Внедрение этих методов в практику было призвано значительно повысить качество и эффективность работы участковых врачей и врачей общей практики .
На качество медицинской помощи значительно влияет наличие кадров, их количество, качество и подготовка. Особенно это ощущается в сельской местности. Низкая зарплата, отсутствие перспектив - все это делает работу в селе малопривлекательной для специалистов. Таким образом, чем дальше находится населенный пункт, тем ниже возможность оказания медицинской помощи .
За последнее десятилетие реализован национальный проект «Здоровье» (стартовал в 2005 г.), программа модернизации здравоохранения (2012 г.), долгосрочные региональные программы развития здравоохранения (до 2015 г.), но всего 35,4 % граждан нашей страны довольны качеством медицинского обслуживания. В реформенный период сохранялась неблагоприятная медико-демографическая ситуация - рост заболеваемости, особенно социально значимыми болезнями, инвалидности, смертности, естественной убыли населения, а также увеличивающийся разрыв между потребностями населения в медицинской помощи и финансовыми ресурсами - особенно ощутимы в сельских регионах. Разрушение сельскохозяйственной инфраструктуры, изменение видов хозяйственных связей, существовавших ранее между различными территориями, привели к высокому уровню безработицы на селе, снижению жизненного уровня, деформации социальной структуры населения, росту численности социально-дезадаптированной популяции . В 2005-2007 г. констатируется сокращение занятости населения и рост безработицы в сельской местности . Все эти неблагоприятные факторы обострили ситуацию с доступностью сельской медицины. По данным анкетирования, проведенного А.А. Калининской и Л.М. Маликовой, сегодня врачебная помощь территориально доступна только 49 % селян, для 40 % - труднодоступна, 9 % - практически недоступна (2 % респондентов не смогли ответить на вопрос). Результаты этих исследований свидетельствуют о низком уровне доступности медицинской помощи, что обуславливает плохое состояние здоровья сельского населения и стойкую тенденцию к его ухудшению .
Результаты исследования Н.К. Гусевой с соавт. показали, что за 2005-2014 гг. в сельских муниципальных образованиях число медицинских организаций, оказывающих медицинскую помощь в амбулаторных условиях, снизилось в 2,9 раз .
Обеспеченность сельского населения медицинской помощью по Российской Федерации с 2005 по 2012 год имела негативную тенденцию. За этот период сократилась на 27 % обеспеченность койками на 10 000 населения; 2,9 раза уменьшилось число учреждений, оказывающих амбулаторно-поликлиническую помощь; количество фельдшерско-акушерских пунктов сократилось на 7431, количество физических лиц среднего медицинского персонала, работающего на фельдшерско-акушерских пунктах, сократилось на 14 629 человек .
Анализ международного и отечественного опыта показывает, что организация медицинской помощи сельскому населению должна реализовываться в рамках комплексных программ, которые должны учитывать риски со стороны внешней среды, особенности развития региона и стратегические направления административных реформ. Формирование и реализация совместных, федеральных и региональных программ требуют соблюдения единства в решении проблем. При этом планирование коечной мощности медицинских организаций вне пределов крупных городов не учитывает особенностей расселения на определенной территории, поло-возрастного состава населения, особенностей в структуре заболеваемости, этапности при организации медицинской помощи, что порождает структурные диспропорции, влияющие на ее доступность для населения и качество .
Принятый 21 ноября 2011 года Федеральный закон № 323 - ФЗ «Об основах охраны здоровья граждан в Российской федерации» определил, что одним из основных направлений совершенствования медицинской помощи населению является развитие первичной медико-социальной помощи на базе муниципальных учреждений .
Необходимость комплексного решения проблем села нашла свое отражение в реализации национальных проектов, приоритетные места в которых отводятся охране здоровья населения и повышению уровня жизни в сельской местности. Федеральная программа «Устойчивое развитие сельских территорий на 2014-2017 гг. и до 2020 г.» призвана решить задачу обеспечения комплексного развития сельских территорий, активизацию человеческого фактора и экономического роста; улучшения жилищных условий граждан, проживающих в сельской местности, в том числе молодых семей и молодых специалистов; комплексного обустройства населенных пунктов, расположенных в сельской местности, объектами социальной и инженерной инфраструктуры, в том числе развитие сети общеобразовательных учреждений, сети фельдшерско-акушерских пунктов и/или офисов врача общей практики, сети плоскостных спортивных сооружений, газификации и водоснабжения; грантовую поддержку местных инициатив граждан, проживающих в сельской местности .
Определены планируемые индикаторы и показатели Федеральной целевой программы «Устойчивое развитие сельских территорий на 2014-2017 годы и на период до 2020 года». Так, за время реализации Программы к 2020 г. планируется ввод в действие 858 офисов врача общей практики и фельдшерско-акушерских пунктов , несмотря на сокращения, только количества фельдшерско-акушерских пунктов почти на 7,5 тысяч единиц за 10 лет, предшествующих утверждению данного документа.
До настоящего времени недостаточно изучен объем и качество амбулаторно-поликлинической помощи сельскому населению на всех этапах ее оказания, состояние здоровья, качество диспансеризации сельского населения; объем и качество медицинской помощи на дому; качество доврачебной медицинской помощи; особенности организации скорой медицинской помощи сельскому населению. Необходимо разработать и обосновать новые организационные формы медицинской помощи сельскому населению в современных социально-экономических условиях .
Проведенный анализ литературных данных о результатах проводимых исследований по проблеме доступности медицинской помощи сельскому населению позволяет сделать следующие выводы:
Проблема доступности медицинской помощи сельскому населению в последнее десятилетие обострилась;
Существует две группы основных факторов, влияющих на доступность медицинской помощи населению: одна группа факторов связана с особенностями расселения на определенной территории, транспортной доступностью, особенностями сельского быта, другая - с особенностями организации медицинской помощи, обусловленными указанными факторами, недостаточным ресурсным обеспечением организаций здравоохранения;
Реализуемые в последнее десятилетие программы, направленные на повышение доступности и качества медицинской помощи, не привели к значимому положительному результату.
Библиографическая ссылка
Еругина М.В., Кром И.Л., Ермолаева О.В., Ковалев Е.П., Бочкарева Г.Н. СОВРЕМЕННЫЕ ПРОБЛЕМЫ ОРГАНИЗАЦИИ МЕДИЦИНСКОЙ ПОМОЩИ СЕЛЬСКОМУ НАСЕЛЕНИЮ // Современные проблемы науки и образования. – 2016. – № 5.;URL: http://сайт/ru/article/view?id=25246 (дата обращения: 05.01.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
Глава 12. Особенности организации медицинской помощи жителям сельской местности
Глава 12. Особенности организации медицинской помощи жителям сельской местности
12.1. ОБЩИЕ ПОЛОЖЕНИЯ
В 2008 г. в сельском здравоохранении Российской Федерации функционировало 1749 центральных районных больниц, 481 участковых больниц, 39 179 фельдшерско-акушерских пунктов, в которых работало 46,2 тыс. врачей и 208 тыс. среднего медицинского персонала.
В основе организации медицинской помощи жителям села лежат те же принципы, что и городскому населению. Однако особый уклад жизни селян, система расселения, низкая (по сравнению с городом) плотность населения, плохое качество, а порой и отсутствие дорог, специфика сельскохозяйственного труда накладывают отпечаток на систему организации медицинской помощи сельским жителям. Это касается типа, мощности, дислокации учреждений здравоохранения, обеспеченности их квалифицированными медицинскими кадрами, возможности получения специализированной медицинской помощи. Эти особенности также диктуют необходимость разработки и введения дифференцированных нормативов по отдельным видам ресурсов. Например, для сельских районов, расположенных на больших территориях с низкой плотностью населения (Крайний Север, Сибирь, Дальний Восток), норматив численности населения для организации фельдшерско-акушерского пункта или центра общей врачебной (семейной) практики должен быть значительно ниже такового на юге страны, где плотность населения выше, населенные пункты расположены близко друг от друга и имеется хорошее транспортное сообщение.
12.2. КОМПЛЕКСНЫЙ ТЕРАПЕВТИЧЕСКИЙ УЧАСТОК
Главная особенность оказания медицинской помощи сельскому населению заключается в ее этапности. Условно выделяют три этапа в организации медицинской помощи сельскому населению
(рис. 12.1).
Рис. 12.1. Этапы оказания медицинской помощи сельскому населению
Первый этап - учреждения здравоохранения сельского поселения, которые входят в состав комплексного терапевтического участка. На этом этапе сельские жители получают доврачебную, а также основные виды врачебной медицинской помощи (терапевтическую, педиатрическую, хирургическую, акушерскую, гинекологическую, стоматологическую).
Первым медицинским учреждением, в которое, как правило, обращается сельский житель, является фельдшерско-акушерский пункт (ФАП). Он функционирует как структурное подразделение участковой или центральной районной больницы. ФАП целесообразно организовывать в населенных пунктах с числом жителей от 700 и более при расстоянии до ближайшего медицинского учреждения свыше 2 км, а если расстояние превышает 7 км, то и в населенных пунктах с числом жителей до 700 человек.
На фельдшерско-акушерский пункт возлагается решение большого комплекса медико-санитарных задач:
Проведение мероприятий, направленных на профилактику и снижение заболеваемости, травматизма и отравлений среди сельского населения;
Снижение смертности, прежде всего младенческой, материнской, в трудоспособном возрасте;
Оказание населению доврачебной медицинской помощи;
Участие в текущем санитарном надзоре за детскими дошкольными и школьными образовательными учреждениями, коммунальными, пищевыми, промышленными и другими объектами, водоснабжением и очисткой населенных мест;
Проведение подворных обходов по эпидемиологическим показаниям с целью выявления инфекционных больных, контактных с ними лиц и лиц с подозрениями на инфекционные заболевания;
Повышение санитарно-гигиенической культуры населения.
Таким образом, ФАП представляет собой учреждение здравоохранения в большей степени профилактической направленности. На него могут возлагаться функции аптечного пункта по продаже населению готовых лекарственных форм и других аптечных товаров.
Работу ФАПа непосредственно возглавляет заведующий. Кроме него в ФАПе работают акушерка и патронажная медицинская сестра.
Несмотря на важную роль ФАПов, ведущим медицинским учреждением на первом этапе оказания медицинской помощи жителям
села служит участковая больница, которая в своем составе может иметь стационар и врачебную амбулаторию. Виды и объем медицинской помощи в участковой больнице, ее мощность, оснащение, укомплектованность медицинскими кадрами во многом зависят от профиля и мощности других медицинских учреждений, входящих в систему здравоохранения муниципального района (сельского поселения). Основная задача участковой больницы - оказание населению первичной медико-санитарной помощи.
Амбулаторно-поликлиническая помощь населению представляет важнейший раздел работы участковой больницы. Она может оказываться амбулаторией как входящей в структуру больницы, так и самостоятельной. Основная задача амбулатории - проведение профилактических мероприятий по предупреждению и снижению заболеваемости, инвалидности, смертности среди населения, раннему выявлению заболеваний, диспансеризации больных. Врачи амбулатории ведут прием взрослых и детей, осуществляют вызовы на дом и неотложную помощь. В приеме больных могут принимать участие и фельдшера, однако медицинская помощь в амбулатории преимущественно должна оказываться врачами. В участковой больнице проводится экспертиза временной нетрудоспособности а в случае необходимости больные направляются на МСЭ.
С целью приближения специализированной медицинской помощи жителям села врачи центральной районной больницы по определенному графику выезжают в амбулаторию для приема больных и отбора их в случае необходимости на госпитализацию в специализированные учреждения. В последнее время во многих субъектах РФ происходит процесс реорганизации участковых больниц и амбулаторий в центры общей врачебной (семейной) практики.
12.3. ЦЕНТРАЛЬНАЯ РАЙОННАЯ БОЛЬНИЦА
Второй этап обеспечения медицинской помощью сельского населения - это учреждения здравоохранения муниципального района, а среди них ведущее место занимает центральная районная больница (ЦРБ). ЦРБ осуществляет основные виды специализированной медицинской помощи и одновременно выполняет функции органа управления здравоохранением на территории муниципального района.
Мощность ЦРБ, профиль специализированных отделений в ее составе зависят от численности населения, структуры и уровня забо-
леваемости, иных медико-организационных факторов и определяются администрациями муниципальных образований. Как правило, ЦРБ бывают мощностью от 100 до 500 коек, а количество специализированных отделений в ней - не менее пяти: терапевтическое, хирургическое с травматологией, педиатрическое, инфекционное и акушерско-гинекологическое (если в районе нет родильного дома).
Главный врач центральной районной больницы является руководителем здравоохранения муниципального района, назначается и освобождается от должности администрацией муниципального района.
Примерная организационная структура центральной районной больницы представлена на рис. 12.2.
Методическую, организационную и консультативную помощь врачам комплексных терапевтических участков, фельдшерам ФАПов осуществляют специалисты центральных районных больниц. Каждый из них, согласно утвержденному графику, выезжает на комплексный терапевтический участок для проведения медицинских осмотров, анализа диспансерной работы, отбора больных на госпитализацию.
С целью приближения специализированной медицинской помощи к сельскому населению могут создаваться межрайонные медицинские центры. Функции таких центров выполняют крупные ЦРБ (мощностью 500-700 коек), способные обеспечить население данного муниципального района недостающими видами специализированной стационарной и амбулаторно-поликлинической медицинской помощи.
В структуре ЦРБ имеется поликлиника, которая оказывает первичную медико-санитарную помощь сельскому населению по направлениям фельдшеров ФАПов, врачей амбулаторий, центров общей врачебной (семейной) практики.
Оказание внебольничной и стационарной лечебно-профилактической помощи детям в муниципальном районе возлагается на детские консультации (поликлиники) и детские отделения центральных районных больниц. Профилактическая и лечебная работа детских поликлиник и детских отделений районных больниц осуществляется на тех же принципах, что и в городских детских поликлиниках.
Оказание акушерско-гинекологической помощи женщинам в муниципальном районе возлагается на женские консультации, родильные и гинекологические отделения центральных районных больниц.
Функциональные обязанности медицинского персонала, учетноотчетная документация, расчет статистических показателей деятельности ЦРБ принципиально не отличаются от таковых в городских больницах и АПУ.

Рис. 12.2. Примерная организационная структура центральной районной больницы
12.4. ОБЛАСТНАЯ (КРАЕВАЯ, ОКРУЖНАЯ, РЕСПУБЛИКАНСКАЯ) БОЛЬНИЦА
Третий этап обеспечения сельского населения медицинской помощью представлен учреждениями здравоохранения субъекта Федерации, а среди них главную роль играют областные (краевые, окружные, республиканские) больницы. На этом этапе осуществляется оказание специализированной медицинской помощи по всем основным специальностям.
Областная (краевая, окружная, республиканская) больница - это крупное многопрофильное лечебно-профилактическое учреждение, призванное оказывать в полном объеме специализированную помощь не только сельским жителям, но и всему населению субъекта РФ. Она представляет собой центр организационно-методического руководства медицинскими учреждениями, размещенными на территории области (края, округа, республики), и является базой специализации и повышения квалификации врачей и среднего медицинского персонала.
Примерная организационная структура областной (краевой, окружной, республиканской) больницы представлена на рис. 12.3.
Функциональные обязанности медицинского персонала, методика расчета статистических показателей, учетно-отчетная документация областной (краевой, окружной, республиканской) больницы принципиально не отличаются от таковых в городской или центральной районной больницах. В то же время организация работы областной (краевой, окружной, республиканской) больницы имеет свои особенности. Одна из таких особенностей заключается в наличии в составе больницы консультативной поликлиники, куда за помощью приезжают жители всех муниципальных районов (городских округов) субъекта Российской Федерации. Для их размещения при больнице организуется пансионат или гостиница для пациентов.
В консультативную поликлинику больные направляются, как правило, после предварительной консультации и обследования у районных (городских) врачей-специалистов. В стационарные отделения больницы пациенты госпитализируются, как правило, по направлениям специалистов районных, городских, центральных районных больниц, бригадами скорой медицинской помощи и отделений экстренной и планово-консультативной помощи.

Рис. 12 .3. Примерная организационная структура областной (краевой, окружной, республиканской) больницы
Другая особенность областной (краевой, окружной, республиканской) больницы состоит в наличии в ее составе отделения экстренной и планово-консультативной помощи, которое, используя средства санитарной авиации или наземного автотранспорта, оказывает экстренную и консультативную помощь с выездом в отдаленные населенные пункты. Кроме того, отделение обеспечивает доставку больных в специализированные региональные и федеральные медицинские центры.
Отделение экстренной и планово-консультативной помощи работает в тесной связи с региональным центром медицины катастроф. В случаях возникновения чрезвычайных ситуаций практическую работу по выполнению санитарных заданий осуществляют бригады специализированной медицинской помощи постоянной готовности.
В отличие от ЦРБ, в областной (краевой, окружной, республиканской) больнице функции организационно-методического отдела значительно шире. Фактически он служит аналитическим центром и научно-методической базой органа управления здравоохранением субъекта РФ по внедрению в практику современных медицинских и организационных технологий.
К организационной деятельности отдела относится проведение региональных фельдшерских (сестринских) конференций, обобщение и распространение передового опыта учреждений здравоохранения, организация медицинских осмотров населения, плановых выездов специалистов, издание инструктивно-методических материалов и др.
Научно-исследовательская работа представляет одно из направлений деятельности областной (краевой, окружной, республиканской) больницы. Она включает в себя проведение совместно с кафедрами медицинских вузов и научно-исследовательскими институтами исследований, внедрение научных результатов в практическую работу медицинских учреждений, организацию научных конференций и семинаров, работу научных обществ врачей и др.
Дальнейшие пути совершенствования организации медицинской помощи жителям села заключаются в развитии сети центров общей врачебной (семейной) практики, укреплении материальнотехнической базы и оснащении современным медицинским оборудованием межрайонных центров на базе крупных центральных районных больниц, обеспечении станций (отделений) скорой медицинской помощи санитарным транспортом и средствами связи, развитии
службы санитарной авиации, внедрении телемедицины, развитии высокотехнологичных видов медицинской помощи на базе областных (краевых, окружных, республиканских) больниц. Приближение к населению специализированных видов медицинской помощи должно идти по пути развития ее выездных форм (выездные поликлиники, передвижные стоматологические кабинеты, флюорографические установки и др.). Важное условие повышения доступности медицинской помощи сельским жителям - укомплектование учреждений здравоохранения кадрами медицинских работников. Для решения этой задачи необходим переход на контрактно-целевую форму подготовки и распределения кадров, обеспечение жильем молодых специалистов, внедрение эффективной системы материального стимулирования труда.
Общественное здоровье и здравоохранение: учебник / О. П. Щепин, В. А. Медик. - 2011. - 592 с.: ил. - (Послевузовское образование).